Болит сустав в 35 лет
Артроз — одно из наиболее частых заболеваний суставов. Оно не угрожает жизни, но значительно снижает ее качество, так как сопровождается хронической болью, нарушением подвижности поврежденных суставов, а со временем приводит и к инвалидизации.
Однако при соблюдении простых профилактических мер риск заболевания снижается в десятки раз. Для достижения ощутимых результатов потребуется немало усилий и терпения: некоторые способы профилактики необходимо использовать в течение всей жизни.
Контролируйте вес
Этот совет вам возможно, уже надоел: он кочует из темы в тему… Но пока вы не начнете ему следовать, ваше здоровье не улучшится (даже при четком выполнении всех остальных правил). Ожирение повышает риск множества заболеваний. В их числе артроз коленного и тазобедренного суставов, так как при увеличении веса значительно возрастает нагрузка на структуры опорно-двигательного аппарата.
Для контроля веса необходимо следить за своим питанием и вести физически активный образ жизни. При появлении лишнего веса следует исключить из рациона жирную пищу (растительное и сливочное масло, майонез, жирные сорта мяса) и употреблять как можно больше овощей, фруктов, грибов, водорослей и других источников клетчатки. Продукты, богатые нерастворимыми пищевыми волокнами, хорошо сохраняют чувство сытости и при этом имеют минимальную калорийность.
Больше двигайтесь
Многие ошибочно полагают, что чем больше вы двигаетесь, тем быстрее будут «изнашиваться» суставы, а следовательно, риск артроза будет увеличиваться. Это не так.
Человек не машина — и чисто механический подход здесь неприменим. Суставы страдают только из-за чрезмерных нагрузок, но умеренные физические упражнения снижают риск артроза.
Действительно, при длительной «эксплуатации» хрящ постепенно «стирается», плохое кровоснабжение препятствует его восстановлению — запускается дегенеративный процесс. Внутри хряща нет кровеносных сосудов, питается он лишь из суставной капсулы. Метаболические процессы в хрящевой ткани протекают крайне медленно. А регулярная двигательная активность позволяет укрепить мышцы, связки (то есть перераспределить нагрузку), активизирует метаболические процессы в суставах — и таким образом уменьшает «износ».
Гиподинамия — один из факторов риска артроза. Когда человек мало двигается, структуры его опорно-двигательного аппарата постепенно атрофируются: ослабевают мышцы, в результате чего увеличивается нагрузка на тазобедренные и коленные суставы.
Любой хирург, занимающийся эндопротезированием суставов, скажет вам, что основная масса его пациентов — это женщины в постменопаузе. Причина — дефицит половых гормонов, который негативно сказывается на структурах опорно-двигательного аппарата.
Принимайте гормональные препараты
В климактерическом периоде постепенно снижается функция яичников. В результате происходит нарушение обмена кальция и потеря костной массы, что приводит к увеличению риска остеопороза, артроза и переломов костей.
Избежать этой проблемы позволит прием гормональных препаратов. Обычно назначаются эстрогены и прогестерон. Дозировки подбираются врачом и пересматриваются раз в несколько месяцев по мере продолжающегося снижения выработки собственных гормонов.
Заместительная гормональная терапия позволяет не только снизить риск артроза, но и избежать других проблем со здоровьем. Она эффективна в ранней постменопаузе — в течение пяти лет после прекращения менструаций. В дальнейшем для сохранения костей и суставов дополнительно назначаются кальцитонин и бисфосфонаты.
Принимайте… желатин!
Некоторые биологически активные добавки позволяют уменьшить риск артроза. Правда, для этого их придется применять в течение нескольких лет, а то и пожизненно. Исследования показывают положительные результаты применения таких средств:
- Глюкозамин (1,5 г в сутки) в комбинации с хондроитином (1,2 г в сутки). Предпочтение следует отдавать комбинированным препаратам, содержащим в одной капсуле 0,5 г глюкозамина и 0,4 или 0,5 г хондроитина.
- Гидролизированный коллаген. Продается как в магазинах спортивного питания, так и в продуктовых супермаркетах под названием «пищевой желатин». Да, просто покупаете в магазине желатин и принимаете по 5 г в день. Его можно растворять в небольшом количестве жидкости или употреблять в сухом виде, запивая водой.
Консервативные методы терапии также включают прием хондропротекторов, противовоспалительных препаратов и проведение артротерапии — курса внутрисуставных инъекций препаратов на основе гиалуроновой кислоты и собственной плазмы пациента, насыщенной тромбоцитами. При появлении первых признаков артроза нужно активно заниматься лечением, чтобы замедлить развитие патологического процесса еще на начальной стадии.
Фото: Shutterstock
Источник
Боль в колене — одна из наиболее частых причин обращения к врачам-травматологам. На самом деле ее причин может быть множество. И все же можно выделить пять основных ситуаций, при которых возникает болевой синдром в коленном суставе. О том, что может стоять за ними и как с этим справляться, «МК» рассказал кандидат медицинских наук, травматолог-ортопед, доктор по суставам Юрий Константинович Глазков.
Причина №1: гонартроз
Гонартроз – одна из наиболее частых причин обращения к врачу-ортопеду по поводу боли в коленном суставе (около 35% от всех случаев). Это заболевание связано с дегенерацией хряща. Оно медленно, но неуклонно прогрессирует, приводя к полному разрушению сустава.
Что делать? На начальной стадии болезни применяется консервативное лечение. Человек занимается лечебной физкультурой, контролирует вес, получает физиотерапевтическое лечение, принимает препараты-хондропротекторы и обезболивающие препараты.
Хороший эффект дает артротерапия – внутрисуставное введение гиалуроновой кислоты и обогащенной тромбоцитами плазмы. Такой способ лечения позволяет утихомирить боль и помогает восстановить суставный хрящ.
На поздних стадиях заболевания, когда человек не может нормально ходить и страдает от сильной боли, показано эндопротезирование. Собственный коленный сустав человека в ходе хирургического вмешательства заменяют искусственным протезом.
Причина № 2: повреждение менисков
Мениски – это хрящевые прокладки внутри коленного сустава, которые стабилизируют его и выполняют амортизирующую функцию. Их повреждение – одна из самых распространенных спортивных травм. Это вторая по частоте причина обращения к врачу-ортопеду по поводу боли в коленном суставе (около 30% случаев).
Что делать? Выбор метода лечения зависит от типа повреждения мениска. В 50% случаев это частичный его надрыв, в 40% случаев – защемление, а у 10% пациентов наблюдается отрыв фрагмента мениска. «Наиболее благоприятный прогноз – при частичном надрыве. Если он локализован недалеко от капсулы сустава, то успешно срастается при правильном подходе к лечению. В случае частичного надрыва или защемления используются разные методы лечения: ручные вправления, аппаратная тракция (вытяжение), физиотерапия. Назначаются препараты: нестероидные противовоспалительные средства, а при сильном отеке – глюкокортикоиды», — рассказывает Юрий Глазков.
Худшим прогнозом характеризуется полный отрыв фрагмента мениска. К сожалению, в этом случае без операции не обойтись. Она проводится артроскопическим методом – это минимально травмирующее оперативное вмешательство через проколы с коротким периодом восстановления. В некоторых случаях мениск приходится удалять полностью, если другими методами решить проблему не удается.
Причина № 3: периартрит
Периартрит – это воспаление коленных сухожилий. Данная патология является причиной обращения около 10% пациентов с болями в коленях. Страдают в основном женщины после 40 лет. Боли появляются или усиливаются при ходьбе вниз по ступенькам или подъеме тяжестей. Локализация боли – медиальная (внутренняя) поверхность колена. Подвижность сустава при этом не страдает.
Что делать? Заболевание лечится консервативными методами. В периоды обострения применяются обезболивающие препараты, ограничивается подвижность сустава. Рекомендована лечебная физкультура и физиотерапевтические процедуры.
Причина № 4: сосудистые боли в коленях
С болями в коленях сосудистого происхождения обращаются около 5% пациентов. Они более выражены в юношеском и молодом возрасте, а затем ослабевают. Это главное отличие от артроза, при котором боли с годами только усиливаются. Отличительной особенностью сосудистых болей является одновременное возникновение в обоих коленных суставах.
Что делать? Нельзя избавиться от сосудистых болей раз и навсегда. При их возникновении применяется консервативное лечение. Используются согревающие мази, массаж, прием внутрь сосудорасширяющих препаратов.
Причина № 5: Артрит
Артрит – это воспаление коленного сустава. Данный диагноз устанавливается 5% пациентов, обратившимся с жалобами на болевой синдром. Существует огромное количество патологий, которые могут спровоцировать артрит коленного сустава: ревматоидный артрит, синдром Рейтера, подагра, болезнь Бехтерева, псориаз и т. д. Сустав обычно краснеет и опухает. Периоды обострения чередуются с периодами затухания клинических проявлений.
Что делать? Необходимо лечение основного заболевания. Боль в коленях снимают нестероидными противовоспалительными средствами. При сильном воспалении применяются глюкокортикоиды внутрь. Иногда они вводятся внутрь сустава.
…Это далеко не все причины боли в коленях, а лишь наиболее частые из них. Ощутив этот симптом, обратитесь к врачу, чтобы выяснить происхождение заболевания и получить адекватное лечение.
Источник
Болями в суставах в той или иной форме страдает до 5/6 всех людей в возрасте от 35 лет. Эти боли бывают кратковременными или продолжительными, слабыми или интенсивными, локальными или распространенными, но все они значительно снижают качество жизни, а в ряде случаев приводят к нетрудоспособности. Как определить причину болей в суставах и избавиться от них?
Боль в суставах, или артралгия (греч. arthron — «сустав» и algos — «боль») может наблюдаться при самых разных заболеваниях: обменных, ревматических, опухолевых, системных и острых инфекционных, эндокринных и ревматических. Поэтому ошибочно полагать (а так полагает подавляющее большинство людей, страдающих артралгиями и занимающихся самолечением), что боль в суставе непременно вызвана артритом. Здесь следует уточнить, что одних только видов артрита существует десятки, и далеко не все они имеют болевую симптоматику.
Суставная боль специфична в силу анатомии и физиологии узлового соединения двух косточек. Мешочек с синовиальной жидкостью расположен между костями для снижения осевых ударных нагрузок и обеспечения гладкого скольжения при работе сустава. Каждая кость покрыта своей соединительной тканью, к которой крепится огромное количество сухожилий. Они образуют прочные стенки соединения без кровеносных сосудов внутри капсулы.
Боль в суставах вызывается раздражением нервных окончаний, идущих от синовиальной суставной сумки (капсулы), а раздражителями могут выступать токсины, кристаллы солей (ураты натрия или калия), аллергены, продукты аутоиммунных процессов, остеофиты и другие воспалительные компоненты. Чаще боль появляется в кровеносных сосудах, обильно покрывающих суставную сумку снаружи. Любая отечность капсулы приводит к пережатию сосудов и накоплению невыведенных токсинов.
Артралгия чаще всего является предвестником или симптомом другого серьезного заболевания, а может быть и самостоятельным недугом. По этой причине при болях в суставах любой интенсивности, но достаточной продолжительности, следует в обязательном порядке пройти медицинское обследование.
Возможные причины сильных болей в суставах
Следующие заболевания чаще всего являются причинами артралгии:
- Артриты :
- ревматоидный;
- подагрический;
- псоариатический;
- реактивный;
- септический;
- остеоартрит.
- Бурситы:
- травматический;
- диатезный;
- бруцеллезный;
- туберкулезный;
- гонорейный;
- сифилитический.
- Детские заболевания:
- болезнь Стилла;
- синдром Кавасаки.
- Системные заболевания:
- грипп;
- анкилозирующий спондилоартрит (болезнь Бехтерева);
- системная красная волчанка;
- системная склеродермия;
- саркоидоз;
- системные васкулиты;
- диффузный (эозинофильный) фасциит;
- рецидивирующий полихондрит;
- болезнь Лайма (системный клещевой боррелиоз);
- болезнь Шегрена;
- синдром Шарпа;
- болезнь Крона.
- Опухолевые заболевания:
- остеомиелит;
- миеломная болезнь;
- лимфобластный лейкоз;
- костные метастазы.
Вышеприведенный список является иллюстрацией того, насколько разнообразными могут быть причины артралгии и как важно пройти комплексное обследование при появлении продолжительных или интенсивных болей в суставах.
Как лечить боль в суставах
Лечение самих болей в суставах является симптоматическим, то есть направлено на устранение или снижение болевого синдрома. При этом очевидно, что снятие болей в суставах неизбежно должно дополняться лечением первопричины артралгии, которую необходимо выявить при помощи ряда диагностических тестов:
- визуальное (физикальное) обследование;
- определение выраженности болей и их характера;
- исследование крови (общее, биохимическое);
- исследование рентгенограммы суставов;
- исследование при помощи магнитно-резонансной и компьютерной томографии;
- денситометрия, или определение плотности хрящевой и костной ткани, как при помощи вышеуказанных МРТ и КТ, так и с использованием УЗИ;
- артроскопия, или эндоскопическая визуализация суставной полости;
- диагностическая пункция суставов, или эвакуация синовиальной жидкости при помощи прокола шприцем для дальнейшего лабораторного исследования.
Но вне зависимости от выявленной причины болей в суставах, а также при отсутствии прямых противопоказаний врачи чаще всего назначают нестероидные противовоспалительные средства (НПВС), которые обладают способностью снимать боль, отек, гиперемию, лихорадочное состояние, понижать температуру, уменьшать воспалительные процессы. Всего их существует около 40 видов, с точки зрения химического строения подразделенных на несколько групп, большинство из которых представляют производные органических кислот: аминоуксусной, салициловой, пропионовой, гетероарилуксусной, индоловой, эноликовой, а так же являются производными коксибы, пиразолона и других.
Побочными эффектами почти всех НПВС являются раздражение желудочно-кишечного тракта, так как препараты произведены на основе кислот, угнетение агрегации тромбоцитов (снижение свертываемости крови) и нарушение почечного кровотока (при почечной недостаточности). В остальном, если нет индивидуальных противопоказаний и есть желание соблюдать все предписания врача, препараты НПВС достаточно безвредны.
В нижеприведенной таблице представлен сравнительный анализ нестероидных противовоспалительных средств, с точки зрения их болеутоляющих и противовоспалительных функций.
Препарат НПВС | Рейтинг препаратов по 5-бальной шкале | |
Снятие болевого синдрома | Противовоспалительный эффект | |
Кеторолак (кеторол, кетальгин, кетанов) | 5 | 1 |
Теноксикам (артоксан) | 5 | 3 |
Диклофенак натрия (диклонат, вольтарен, ортофен) | 4 | 4 |
Индометацин | 3 | 5 |
Пироксикам, мелоксикам, нимесулид | 3 | 3 |
Напроксен, ибупрофен, флурбипрофен | 2 | 3 |
Фенилбутазон (бутадион) | 1 | 2 |
Ацетилсалициловая кислота (аспирин) | 1 | 2 |
Анальгин | 3 | 1 |
При суставных болях чаще всего назначают диклофенак натрия, поскольку он сбалансирован по болеутоляющему и противовоспалительному синдрому, затем — индометацин. Однако при интенсивных болях препаратом выбора является кеторолак и теноксикам, при внутримышечном или внутривенном введении последнего в отдельных случаях можно достичь болеутоляющего эффекта продолжительностью до трех суток. Существенным отличием теноксикама (артоксана) от других средств НПВС является его универсальный механизм обезболивания, при котором анальгезирующее действие происходит и на уровне центральной нервной системы и в местах воспалительных процессов, в то время как диклофенак и индометацин действуют только в периферических тканях, а, например, парацетамол — только на уровне ЦНС. По этой причине, для увеличения обезболивающего эффекта, иногда прибегают к комбинированию препаратов, к примеру, «диклофенак+парацетамол».
Но эффективное лечение болей в суставах не ограничивается лишь приемом препаратов НПВС, поскольку после снятия первичного или острого болевого синдрома имеет смысл перейти к нелекарственному или гомеопатическому лечению. Конечно, в первую очередь необходимо вернуть подвижность сустава. Поэтому, несмотря на боль, нужно начинать методично разрабатывать подвижность пораженного сустава во всех направлениях его свободного движения. Помним, что если более семи дней сустав не выполнял свои функции в каком-то специфичном направлении, сухожилия в этом направлении начинают усыхать. Это в дальнейшем приводит к увеличению срока реабилитации. Обезболивание можно производить с помощью рефлексотерапии, некоторых видов физиотерапии (УВТ, магнитотерапии, ультразвуковой и электроимпульсной терапии), мануальной терапии, плавания или ходьбы в бассейне и т.д.
Весьма эффективными являются травяные чаи. Они восстанавливают нормальную работу печени и почек, улучшают снабжение суставов синовиальной жидкостью. Кроме того, обязательно следует пересмотреть режим дня и питание.
Итак, не смотря на происхождение болей в суставах, не следует пускать ситуацию на самотек или заниматься самолечением. В любом случае необходимо обратиться к врачу. Только специалист может определить причину артралгии и назначить необходимую терапию.
Источник
Боль существенно ухудшает качество нашей жизни, делая ее неполноценной. Неприятные, монотонные, часто изнурительные, боли в суставах напоминают о себе постоянно. В зависимости от формы течения болезни они могут иметь разную степень интенсивности, а действие анестезирующих препаратов кратковременно и не дает нужного результата. Почему болят все суставы тела, причины такого состояния, что делать страждущему – все эти вопросы актуальны и требуют ответов медиков.
Причины развития болезней
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует…» Читать далее…
Если еще четверть века назад суставные боли беспокоили в основном пожилых людей, то сейчас от этой патологии стали страдать представители молодежи – лица, чей возраст едва достиг 35-40-летнего рубежа. Чаще всего локализация болей— колени, локти, плечи и голеностоп. Если суставы болят, причины этого состояния не однозначны и обусловлены влиянием на организм различных негативных внешних факторов:
- инфекции – одна из популярных причин развития заболевания. Ноющие боли могут возникать как в одном, так и в нескольких зонах хрящевых сочленений костей;
- аллергия и аутоиммунные проблемы со здоровьем. В организме синтезируются специфические формы белковых соединений, что только усугубляет общее состояние человека. Иногда кажется, что болят суставы по всему телу. В эту категорию факторов относят ревматизм, полиартрит, остеоартрит и другие болезни, возникающие на фоне аутоиммунных реакций;
- нарушение деятельности эндокринных желез;
- заболевания нервной системы;
- проблемы с сосудами становятся основной причиной развития воспаления в суставах. Нарушение кровообращения в тканях ухудшает их питание и вызывает дегенеративные изменения в их структуре;
- травмы, механические повреждения, систематические чрезмерные нагрузки также являются фактором, провоцирующим патологию;
- генетическая предрасположенность к некоторым формам артритов;
- избыточный вес дает дополнительную нагрузку на ноги, а хрящи и сухожилия быстрее изнашиваются;
- другие причины, связанные с неблагоприятными условиями работы или окружающей среды, злоупотребление белковой пищей, нарушение обмена веществ.

Обычно эти причины объясняют появление болей в каком-то определенном месте тела. Иногда они распространяются по всему организму, доставляя человеку большие страдания. Почему болят все суставы одновременно, с чем это связано – такие вопросы требуют разъяснения.
Провоцирующие факторы:
- инфекции, протекающие на фоне высокой температуры. Для лихорадки свойственна ломота во всем теле, например, при сезонном гриппе;
- воспалительные процессы в кишечнике специфического характера;
- общая интоксикация;
- нарушение функции кроветворения;
- аутоиммунные заболевания;
- изнурительные тренировки, слишком интенсивные занятия спортом;
- другие болезни суставов, протекающие в стадии обострения (артриты, артрозы, ревматизм).
Причины проблем с хрящами, связками в большинстве случаев имеют воспалительную природу. На втором месте – аутоиммунные процессы, травмы. Реже боль в коленях и локтях возникает из-за интоксикации.
Симптомы системных заболеваний
Основной признак проблем с суставами — боль. Ее интенсивность, характер зависят от многого: это форма течения патологии (острая или хроническая), локализация воспалительного процесса, степень повреждения костного соединения.
В медицине различают периартикулярные и полиартикулярные источники боли, возникающие внутри сустава. Первые возникают в структурах, окружающих костное сочленение (бурсы, связки, сухожилия). Вторые являются результатом воспалительных процессов, механических травм, невоспалительных нарушений.
Кроме боли, о проблемах свидетельствуют другие признаки:
- краснота, припухлость мягких тканей в области повреждения;
- хромота, если травмированы соединения костей ног;
- ухудшение подвижности в проблемной области;
- общая слабость, недомогание.
Когда болят все суставы тела, независимо от причины лечение проводится в амбулаторных условиях. Однако наличие следующих симптомов требует срочной консультации специалиста, иногда с госпитализацией больного:
- сильное покраснение области повреждения сухожилия;
- отек сустава;
- повышение температуры в зоне воспаления;
- деформация, потеря функциональности;
- скованность, нарушение подвижности.
Если после первичной консультации и выполнения предписаний врача боль не проходит на протяжении недели, пострадавшего нужно повторно показать доктору.
Рекомендуем внимательно посмотреть видео:
Методы диагностики
Независимо от того, какого характера неприятные ощущения (тотального или локализованного), чтобы понять, что делать, если болят суставы, необходимо провести диагностическое обследование.
Врач осмотрит больного, выслушает его жалобы, задаст необходимые вопросы о семейном анамнезе. Анализ мочи и крови – неотъемлемый этап диагностики. Пациенту нужно будет сдать образцы на общие и специальные тесты (биохимический, ревмопробы, посевы и пр.). При необходимости может быть назначено МРТ, УЗИ, КТ, рентгенологическое исследование.
Если у больного в анамнезе имеются соматические заболевания, то перечисленные виды диагностики могут не дать четкого ответа, почему болят суставы по всему телу. Тогда врач назначает лечебную терапию по результатам обследования и корректирует ее уже в самом процессе, опираясь на реакцию организма.
Разновидности патологий
Когда болят все суставы тела, лечение зависит от причины проблемы. Например, если ломота вызвана инфекционными заболеваниями, то терапия должна быть направлена на уничтожение возбудителя. При общей интоксикации организма с ноющими ощущениями в костях необходимо избавиться от токсинов. Есть более серьезные патологии, связанные с болями в суставах.
Артрит
Для артрита характерен воспалительный процесс, в результате которого происходит застой лимфы и крови внутри костных сочленений. Из-за этого человек испытывает распирающие ощущения, а затем боль становится более интенсивной, нестерпимой. Этот вид заболевания имеет разновидности: ревматоидный, псориатический, синдром Рейтера, подагра.
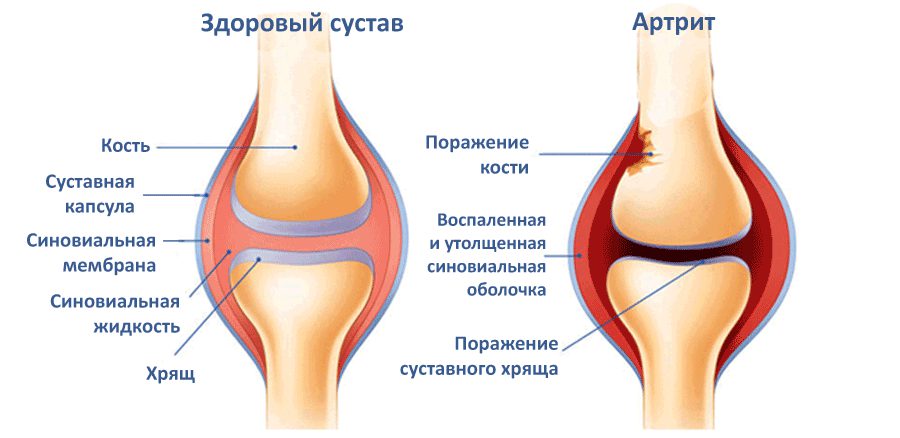
Признаки артрита: болевые ощущения различной степени интенсивности, скованность в области сочленения костей, припухлость и краснота кожи в пораженной зоне. Если болезнь запущена, отмечается общая слабость и повышение температуры тела.
Диагностировать артрит можно по клиническому анализу крови. Для болезни характерно увеличение уровня лейкоцитов, повышенный СОЭ и наличие с-реактивного белка. Если диагноз подтвердился, то ни в коем случае нельзя лечиться самому народными средствами, так как терапия требует постоянного контроля.
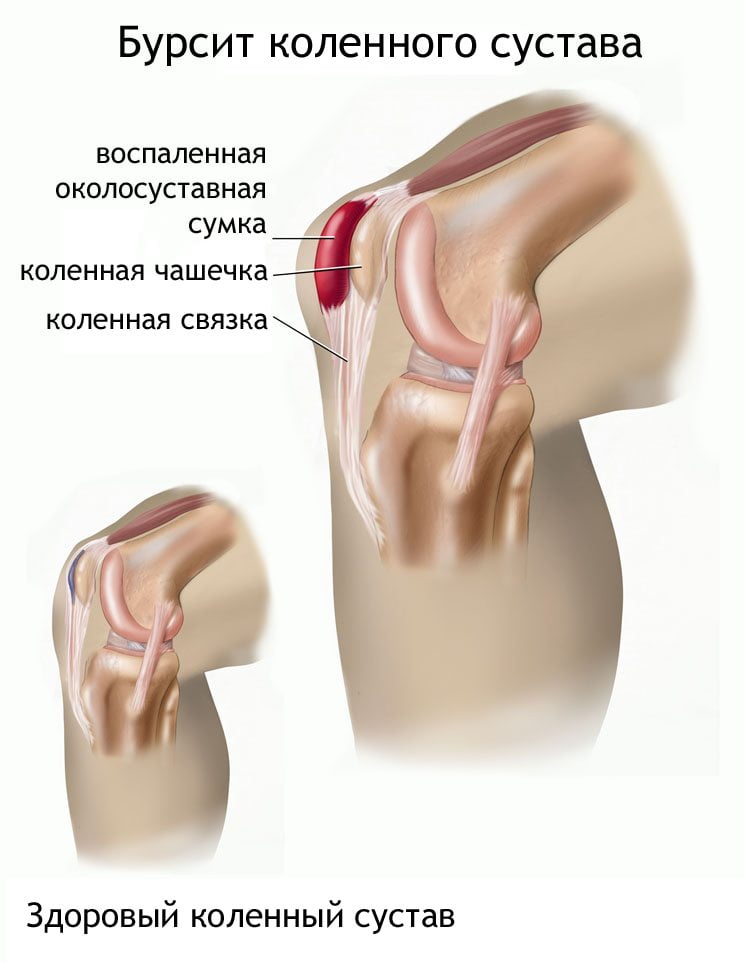
Бурсит
Внешне и по симптоматике выглядит, как артрит, поэтому часто непрофессионалы путают эти диагнозы. Различит их только врач после тщательного обследования. Как и предыдущее заболевание, бурсит нельзя лечить народными методами, так как эта терапия малоэффективна.
Энтезит
Имеет ревматическую природу, вызывает острую сильную боль. Общие признаки патологии аналогичны бурситу и артриту, поэтому для постановки точного и правильного диагноза больного тщательно обследуют.
Гонартроз
«Врачи скрывают правду!»
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим…
>
Чаще встречается у людей старше 40 лет, может поражать одно или сразу два колена. Заболевание коварно, поскольку на ранних стадиях может протекать без характерных симптомов. Болевые ощущения появляются позже, они сопровождаются хрустом при движении, скованностью сустава после пробуждения, когда ноги долго были в покое, скованностью при передвижении.

Причины гонартроза: механические травмы, возрастные изменения в структуре хрящей и сухожилий, опухолевые образования, прочие заболевания опорно-двигательного аппарата. При запущенных формах боль может возникать даже ночью во время сна.
Артроз
Характеризуется разрушающим действием на коленные хрящи и сухожилия, в результате чего они деформируются. Болевые ощущения возникают при ходьбе даже на незначительные расстояния, при подъеме со стула после длительного сидения. В состоянии покоя они исчезают. Диагностика артроза коленного сустава выполняется проведением рентгеновского обследования, артроскопии, ультразвукового исследования костных структур нижних конечностей.
Если возникают проблемы с суставами, то лечение должно быть комплексным: прием медикаментов, физиопроцедуры, компрессы, ванночки. При неэффективности консервативных методов показано хирургическое вмешательство.
Методы лечения
Если появились характерные симптомы, то следует обратиться к врачу, а не заниматься самолечением. До выяснения причины боли сустава ему нужно обеспечить покой, недвижимость. Разрешается принять что-либо из нестероидных противовоспалительных препаратов. Они воздействуют на поврежденные ткани, снимая воспаление и отек, уменьшают боль.
Менталитет среднестатистического россиянина таков, что припроблемах со здоровьем он не обращается к врачу, а ищет помощи у друзей и знакомых, чем может существенно ухудшить свое состояние. Какие ошибки совершают люди, занимающиеся самолечением суставных болей:
- Использование мазей с разогревающим эффектом. Независимо от того, какой характер носит боль (тотальный или локальный), применение подобных средств — неправильная тактика. Основная причина симптома – это воспаление и отек тканей. При использовании разогревающих средств происходит расширение сосудов, повышение кровотока в проблемном месте, что вызывает усугубление состояния больного: отек и воспаление при термических воздействиях становятся еще больше.
- Применение хондропротекторов, как самостоятельного средства терапии. Раньше эти препараты активно использовались в медицине. В их состав входят глюкозамин и хондроитин сульфат – химические соединения, восстанавливающие хрящевую ткань и межклеточную смазку. Но после проведенных исследований было доказано, что использование этих препаратов, как самостоятельного терапевтического метода, малоэффективно и подходит только для начальных стадий заболевания или в качестве профилактики.
Консервативная терапия
Когда установлена причина, почему болят все суставы тела, лечение будет направлено на уменьшение неприятных ощущений, устранение воспаления в области повреждения костных структур, улучшение микроциркуляции и оттока жидкости. С этой целью больному назначаются кортикостероиды, нестероидные противовоспалительные препараты, мази, гели.
При лечении заболеваний суставов необходимо соблюдать щадящий режим, не нагружать поврежденное место. Лучше всего зафиксировать его в неподвижном состоянии эластичными бинтами или гипсовой повязкой. Если причиной патологии стала травма, то к зоне воспаления нужно приложить холод. Это поможет уменьшить отек, затормозить воспалительные реакции в пораженных тканях. Но если боли вызваны деструктивными изменениями в хрящах и сухожилиях, то воздействовать холодом на сустав нельзя.
Если болят все суставы тела, а причина болей связана с воспалением, отеком тканей, то больному назначают нестероидные противовоспалительные препараты (НПВП). Популярны Ибупрофен, Диклофенак, Индометацин. Врач может прописать эти средства в виде таблеток, мазей или внутримышечных инъекций. Их действие направлено на устранение очага воспаления в поврежденном месте, уменьшение отечности тканей, обезболивание.
Применять НПВП длительное время нельзя, так как они могут вызывать привыкание, неприятные ощущения в желудке и кишечнике, воспаление ЖКТ, появление других побочных реакций.
Использование этих средств дает хороший терапевтический эффект, если подходить к терапии с умом. Если прием нестероидных противовоспалительных препаратов не дает необходимого обезболивания, то в комплексе с ними больному назначаются миорелаксанты, антидепрессанты или противосудорожные средства.
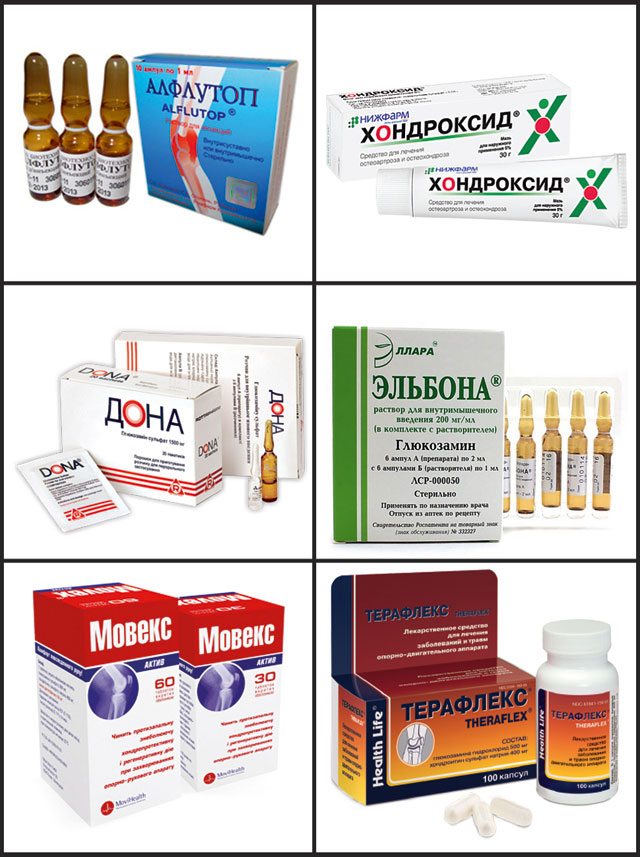
Назначение хондропротекторов при болях в сочленении костей достаточно результативно на начальных стадиях заболевания. Максимальный лечебный эффект достигается при комплексном подходе к проблеме. К самым распространенным средствам этой группы относят Терафлекс, Артра, Дона, Хондроитин сульфат и другие. При заболеваниях крупных суставов можно успешно использовать локальные манипуляции, инъекции с противовоспалительными препаратами. Этот вид лечения дает быстрый, но достаточно продолжительный эффект.
Селективные ингибиторы представляют собой анестезирующие средства нового поколения. Они быстро улучшают состояние пациента, связанное с болью в коленях, локтях. Но принимать их без разрешения врача нельзя, поскольку они имеют негативные побочные реакции сердечно-сосудистого характера. Наименее опасным считается Целебрекс. Для уменьшения неприятных ощущений рекомендуется использовать Тайленол или Ацетаминофен. Основа этих средств — обычный парацетамол, оказывающий обезболивающий, жаропонижающий эффект, но он плохо сказывается на работе печени.
При сильных, продолжительных болях в суставах, причины которых связаны с воспалением тканей, когда НПВП не дают нужного результата, больному нужны более сильные анальгетики. Приобрести их без специального рецепта от врача невозможно, как и пользоваться ими слишком долго. Бесконтрольный прием опиоидных лекарственных средств вызывает привыкание, сонливость, проблемы со стулом. Поэтому для больных, испытывающих сильные боли и использующих такие группы препаратов для облегчения состояния, требуется контроль специалистов.
Физиотерапия
Когда медикаменты не приносят облегчения, по-прежнему болят все суставы, а что делать, вы не знаете, врач назначает физиопроцедуры. В комплексе с консервативным лечением они помогают восстановить подвижность конечностей, укрепить мышечную и хрящевую ткани, стабилизировать функциональность сочленения.
Самые эффективные методы:
- ультразвуковая и электрическая стимуляция;
- холодо- и теплотерапия;
- лечение лазером.
При артрозах чаще всего используют лазеротерапию. Под воздействием инфракрасного луча в пораженном болезнью суставе улучшается кровообращение, нормализуется питание тканей, снижается чувствительность нервных окончаний, устраняется воспалительный процесс. Проводить процедуры можно ежедневно, продолжительность — 8-10 минут. Один курс включает до 15 сеансов в зависимости от степени тяжести патологии.
Суть магнитотерапии заключается в воздействии на больное место электромагнитными волнами, осуществляющими локальный нагрев хрящей, связок, мышц. Это помогает быстро избавиться от отечности воспалительного очага, нормали?

