Болит живот после кала
Боль в животе после дефекации не является специфическим симптомом, то есть только на основании такой жалобы поставить диагноз просто невозможно. Затруднения в диагностике также могут быть связаны и с тем, что болевая вспышка может отдавать в различные места, из-за чего пациент неправильно начинает описывать свои жалобы.
Болезненные ощущения могут спровоцировать заболевания кишечника, мочевого пузыря, половой системы или позвоночника. В постановке точного диагноза крайне важно выяснить характер боли, а также сопутствующие симптомы.
Боль внизу живота при дефекации может быть разного рода: тянущей, режущей, острой, непрерывной, приступообразной, длительной. Болезненность возникает в центре или внизу живота, по бокам или даже в районе аноректальной области.
Причины болей
Боль может быть симптомом самых различных заболеваний: дивертикулеза, язвенного колита, болезни Крона, рака. Спазм, сдавливание нервов, воспалительный процесс, механическое повреждение – все это и многое другое провоцирует дискомфорт. Но не всегда кишечник может болеть после опорожнения из-за каких-то заболеваний.
Иногда причиной такому состоянию становится прием медикаментозных средств или погрешности в питании.
Живот болит после туалета по большому зачастую из-за неправильного питания
Для выявления первопричины врач обращает внимание на следующие факторы, которые предшествовали боли:
- есть ли тенденция, что дискомфорт появляется на определенные продукты. Если кишечник раздражает острая, соленая или жирная пища, то врач может заподозрить присутствие заболеваний желудка, поджелудочной железы или желчного пузыря;
- сопровождается ли спазм тошнотой, рвотой, изжогой, отрыжкой, метеоризмом, поносом или диареей;
- присутствует ли затруднение при дефекации;
- появляется ли слизь или кровь в каловых массах. Наличие этого симптома может указывать на геморрой, опухолевые процессы, увеличение простаты у мужчин;
- не возникает ли в прямой кишке резь, раздражение, жжение во время или после туалета по-большому;
- где именно локализуется боль: в области ануса или же на уровне тазовых костей.
Выявить истинную причину болей поможет квалифицированный врач. Если дискомфорт связан с проблемами кишечника или аноректальной области, больные будут жаловаться на появление следующих симптомов:
- испражнения меняют свой цвет, запах и консистенцию;
- ощущение инородного тела внутри кишечника;
- вздутие живота;
- выделение слизи, гноя и крови;
- беспричинная потеря веса;
- зуд возле ануса;
- повышение температуры;
- слабость и быстрая утомляемость.
Геморрой
Геморрой – это варикозное расширение геморроидальных вен. Одним из основных симптомов геморроя является боль. В большинстве случаев болевые вспышки продолжительные и интенсивные, особенно они усиливаются после опорожнения.
В аноректальной области находится большое количество болевых рецепторов, из-за чего болезненность носит выраженный характер. Из-за сильной боли у больных появляется страх перед опорожнением кишечника, это чревато развитием хронических запоров, что еще больше усугубляет ситуацию.
При остром геморрое боль становится мучительной и просто невыносимой
Часто боль приобретает пульсирующий характер. Усиление болевой вспышки может вызвать акт дефекации, кашель, чихание. Больным порой даже больно сидеть на стуле и передвигаться. Это сильно отражается на качестве жизни и психологическом состоянии.
Спровоцировать геморрой может неправильное питание, хронические запоры, сидячий образ жизни, интенсивные физические нагрузки, подъем тяжестей, стоячая работа и многое другое. Для борьбы с заболеванием следует применять комплексный подход. Сюда включается не только медикаментозная терапия, но также изменение рациона питания и всего образа жизни.
Трещина прямой кишки
Анальные надрывы могут провоцировать самые различные заболевания, в том числе и геморрой. Слизистая оболочка может повреждаться после длительного запора, когда каловые массы имеют каменную плотность. Трещины провоцируют сильную боль, зуд, жжение, нарушая привычный ритм жизни.
Болевая вспышка возникает после опорожнения кишечника и сохраняется еще какое-то время. У больного формируется психологический страх перед актом дефекации. Часто пациенты описывают болезненность при трещинах прямой кишки как прохождение битого стекла. В некоторых случаях анальные надрывы вызывают развитие ректальных кровотечений.
Острый процесс устраняется комплексными методами борьбы: диетическое питание, медикаментозная терапия, физиотерапия и методы народной медицины. Если речь идет о хроническом течении недуга, то консервативное лечение будет бессильным, в этом случае применяются хирургические методы.
Гельминтоз
Паразитарное заболевание характеризуется появлением следующих симптомов:
- зуд в области ануса;
- боль в кишечнике;
- шелушение кожи;
- тошнота;
- слюнотечение;
- слабость и сонливость;
- диарея;
- метеоризм;
- повышенный аппетит на фоне снижения массы тела.

Борьба с паразитами включает в себя соблюдение строгой диеты, соблюдение правил личной гигиены, дезинфекцию помещения, медикаментозную терапию.
Боль в кишечнике может быть симптомом паразитарных заболеваний
Язвенный колит
Язвенный колит – это воспалительное заболевание прямой и ободной кишки, при котором развиваются язвенно-деструктивные изменения слизистой оболочки. Заболевание отличается хроническим течением.
Специалисты выдвигают различные теории в отношении причин, объясняющих развитие язвенного колита: нейрогенная, ферментативная, аллергическая, инфекционная, иммунная, генетическая. Недуг проявляется болями в животе, выделением крови при дефекации и нарушением в работе кишечника.
Болевая вспышка приобретает постоянный схваткообразный характер, чаще всего с локализацией в левой нижней части живота. Боль усиливается перед актом дефекации и проходит после опорожнения кишечника.
Лечение в первую очередь подразумевает обеспечение физического и психического покоя. Крайне важно соблюдение режима питания. Борьба с язвенным колитом также подразумевает применение медикаментозных средств, детоксикацию организма, а в тяжелых случаях и хирургическое вмешательство.
Основной причиной болей после опорожнения являются заболевания кишечника
Болезнь Крона
Болезнь Крона представляет собой хроническое заболевание пищеварительного тракта воспалительного характера, при котором могут поражаться практически все отделы ЖКТ. Специалисты выделяют роль наследственного фактора в возникновении недуга.
Также выдвигается инфекционная и иммунологическая теория. В отличие от язвенного колита, Болезнь Крона поражает более глубокие слои слизистой оболочки. В каких-то случаях боль имеет слабовыраженный характер, а в каких-то – становится острой схваткообразной.
Часто болевая вспышка сопровождается вздутием живота и ощущением тяжести в правом боку. Из-за этого пациенты часто путают болезнь Крона с острым аппендицитом. Состояние может усугубляться появление тошноты, рвоты, диареи.
Из-за интоксикации организма и снижения защитных сил появляются общие симптомы заболевания:
- слабость;
- общее недомогание;
- озноб и лихорадка;
- постоянное чувство усталости;
- волнообразная гипертермия;
- анемия;
- проблемы со стороны системы свертывания крови.
Для купирования воспалительной реакции специалисты назначают кортикостероиды. При остром процессе не обойтись без антибактериальной терапии. Обычно предпочтение отдают антибиотикам широкого спектра действия.
Боли у беременных
Низ живота во время беременности может болеть по физиологическим и патологическим причинам. Почему после дефекации болит низ живота? Для начала поговорим о провоцирующих факторах, связанных с физиологией:
- гормональные перестройки. Прогестерон – гормон, отвечающий за нормальное течение беременности, вызывает усиление кровообращения в половых органах и разрастание кровеносных сосудов. Это может провоцировать появление болей ноющего или пульсирующего характера. Такие болевые вспышки могут возникать периодически;
- интенсивный рост матки приводит к натяжению маточных связок. Обычно женщин беспокоят тянущие и колющие боли, которые усиливаются при физических нагрузках или резкой смене положения;
- шевеление ребенка может вызвать стреляющие боли, которые сопровождаются появлением позывов в туалет по маленькому и по большому;
- тренировачные схватки перед родами, которые начинаются после тридцатой недели беременности. В этом случае болезненность проходит, а затем снова появляется.
Все же в некоторых случаях боль в кишечнике может быть опасным симптомом, требующим незамедлительной помощи. Рассмотрим причины появления патологических болей:
- внематочная беременность;
- угроза прерывания беременности;
- преждевременная отслойка плаценты;
- интоксикация;
- острый аппендицит;
- острый гастрит – воспаление желудка;
- синдром раздраженной кишки;
- холецистит;
- острый панкреатит;
- заболевания мочевыделительной системы, в частности, цистит.
При беременности боль после похода в туалет может возникать из-за гормональной перестройки
Как правильно реагировать на синдром?
Поговорим про особенности оказания первой помощи. Это касается тех случаев, когда болевая вспышка возникла впервые и имеет непродолжительный слабовыраженный характер. Если на все сто процентов уверены, что боль локализуется именно в кишечнике, примите удобную позу и полежите полчаса.
Также можно принять спазмолитическое средство. Если боль сопровождается вздутием живота, примите адсорбирующее средство и проведите самомассаж живота по часовой смерти. Первым делом необходимо проанализировать, что вы едите. Для себя составьте таблицу полезных и вредных продуктов.
Для нормализации моторики кишечника необходимо нормализовать питание. В вашем рационе должно быть достаточное количество клетчатки. Употребляйте 1,5–2 литра природной воды в день. Восстановить перистальтику помогут умеренные физические упражнения, особенно на пресс.
Важно! Боли в кишечнике после акта дефекации не возникают просто так, поэтому не следует заглушать их постоянными приемами анальгетиков.
При появлении следующих симптомов крайне важно обратиться к врачу:
- ранее не возникали проблемы с кишечником, но в последнее время появились сильные боли и задержка стула;
- чередование поноса и диареи;
- частые ложные позывы к дефекации;
- боль локализуется с правой и левой стороны;
- спазм и болевые вспышки появляются независимо от приема пищи;
- наличие крови в каловых массах;
- потеря массы тела.
Боль в кишечнике после дефекации является сигналом организма о происходящем в нем нарушении. Чаще всего симптом указывает на заболевания аноректальной области или самого кишечника. Иногда дискомфорт является следствие гормональной перестройки у беременных, заболеваний мочевыделительной системы или даже опухолевых процессов.
Как бы то ни было, при возникновении болевой вспышки крайне важно обратиться к специалисту. Опытный врач с помощью диагностики поможет установить точную причину вашего состояния и назначить правильную схему лечения.
Важную роль в процессе лечения играет питание. Сбалансированная пища, а также достаточное потребление жидкости помогут избежать многих проблем, приводящих к болям в кишечнике. Позаботьтесь о своем здоровье сегодня, и оно отблагодарит вас завтра!
Источник
Завершающий этап переваривания и всасывания полезных веществ происходит в кишечнике. Этот орган находится в постоянном движении, что позволяет продвигать отработанные массы к анальному отверстию.
 Акт дефекации представляет собой естественный процесс выведения всего лишнего из организма. Он не должен сопровождаться болью или другими неприятными симптомами.
Акт дефекации представляет собой естественный процесс выведения всего лишнего из организма. Он не должен сопровождаться болью или другими неприятными симптомами.
В том случае, если после дефекации болит низ живота, требуется выяснить причину происходящего, а также максимально быстро устранить ее.
Причины
В момент дефекации происходит спазм гладкой мускулатуры, позволяющий изгнать каловые массы наружу. В случае застойных процессов или воспаления данный процесс может быть болезненным. Самыми банальными причинами появления дискомфорта и боли после посещения туалета по-большому, являются:
- длительное сидение на твердой поверхности, что провоцирует нарушение обменных процессов в нижнем отделе кишечника;
- воспаления мочеполовой систем;
- трещины анального отверстия, которые служат открытой дверью для различных вирусов и бактерий, способных спровоцировать воспалительный процесс;
- малоподвижный образ жизни и наличие ожирения;
- неправильное питание, состоящее из грубой пищи;
- недостаток воды в организме, что затрудняет процесс переваривания и усвоения пищи;
- отсутствие физических нагрузок, в результате чего гладкая мускулатура теряет свой тонус.
Однако это далеко не весь перечень.
Некоторые заболевания, которые протекают в хронической форме, также могут способствовать появлению боли после акта дефекации в нижнем сегменте живота. Остановимся на этих причинах более детально.
Самые распространенные заболевания
В эту категорию можно отнести воспалительные процессы, а также новообразования, которые при спазме кишечника провоцируют болезненные ощущения.
Они могут дополняться и другими симптомами, поэтому стоит следить за их периодичностью и характером, не допуская усугубления ситуации.
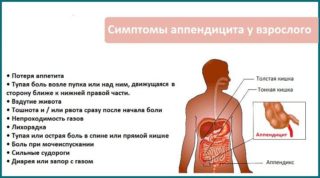
Аппендицит
Данное заболевание отмечается наличием воспалительного процесса в червеобразном отростке слепой кишки. Аппендицит чаще всего встречается у людей, страдающих постоянными запорами при нарушении перистальтики кишечника. Эта болезнь очень коварна, поскольку длительное время может маскироваться под другие патологии, не выдавая себя. Но в один прекрасный момент, когда воспалительный процесс достигнет своего апогея, аппендикс при малейшем движении человека, может разорваться, а все его содержимое растечься по органам брюшной полости. Это состояние крайне опасно, поскольку провоцирует обширный воспалительный процесс, лечение которого усложнится.
Начальные стадии аппендицита как раз таки могут сопровождаться острыми и спастическими болями, которые возникают после опорожнения кишечника. Механизм нарастания боли прост: кишечник сокращается, а импульс передается по нервным клеткам, доходя до отростка.
Наличие воспаления провоцирует сильную боль, которая может стихать самостоятельно после купирования спазма.
Боль локализуется в области ниже пупка с правой стороны. Может сопровождаться дополнительными симптомами, среди которых:
- тошнота;
- сильная диарея;
- спазм всей области живота, сковывающий движение;
- примеси крови в каловых массах;
- повышение температуры и озноб.
При появлении таких симптомов следует обратиться за помощью к специалисту, даже если боль спустя какое-то время прошла самостоятельно. В качестве диагностики исследуют кровь, мочу и кал на наличие воспалительного процесса, пальпируют болезненный участок, а также осматривают внутренние органы посредствам УЗИ.
Лечение аппендицита (даже если он протекает не в острой форме) хирургическое.
Резекция отростка позволяет устранить локализованное воспаление, а также предотвратить его распространение на другие органы.
Воспаление слизистой оболочки кишечника
 Данное заболевание имеет собирательный характер, поскольку включает сразу несколько причин, спровоцировавших воспалительный процесс:
Данное заболевание имеет собирательный характер, поскольку включает сразу несколько причин, спровоцировавших воспалительный процесс:
- Поражение гельминтами – паразиты, попадающие в организм извне, поселяются на слизистой оболочке кишечника, нарушая ее целостность, а также выделяя большое количество токсинов.
- Инфекции, возбудителями которых являются кишечные палочки, вирусы, сальмонеллы.
- Дисбактериоз, вызванный дисбалансом между «хорошими» и «плохими» бактериями.
- Отсутствие нормального питания, в котором преобладает жирная и жареная пища без овощей, фруктов и кисломолочных продуктов.
- Атеросклероз сосудов кишечника, при котором нарушается его нормальная перистальтика.
- Болезнь Крона и другие аутоиммунные заболевания, при которых организм активно вырабатывает антитела к собственным клеткам слизистой оболочки кишечника, воспринимая их за чужеродные.
Все эти факторы провоцируют дегенеративные процессы в слизистой оболочке, из-за чего кишечник постепенно утрачивает свои функции.
Боль при этом может быть тупой, острой и спастической, в зависимости от первопричины. Проявляется как после туалета, так и во время самого процесса. Сопровождается такими симптомами, как:
- частые запоры, которые сменяются продолжительной диареей;
- появление в кале кровянистых сгустков;
- тошнота и рвота;
- отсутствие аппетита;
- резкая потеря веса;
- повышенная температура.
Диагностика основывается на оценке внешних признаков, а также первичном исследовании мочи, крови и кала. Далее упор делают на результаты УЗИ, которое показывает, где именно локализуется воспалительный процесс. Самым результативным исследованием является колоноскопия, когда в кишечник вводится зонд, отображающий истинное состояние слизистой оболочки.
Лечение подбирается в индивидуальном порядке, учитывая причину заболевания. Ключевым аспектом является антибактериальная терапия, которая позволит уничтожить патогенную микрофлору. Далее важно восполнить баланс полезных бактерий, для чего применяются пробиотики и лактобактерии.
В самых запущенных ситуациях может производиться резекция наиболее поврежденной части кишечника.
Рак кишечника
 Это опасное заболевание, определяющееся наличием злокачественной опухоли, развивается по причине перерождения железистых клеток. Почему происходит данный процесс, определить сложно, но из располагающих факторов выделяют сидячий образ жизни, неправильное питание и отсутствие физических нагрузок. Коварство заболевания в том, что первые его признаки очень похожи на дисбактериоз, который не является опасным для жизни. Латентная форма болезни может сохраняться годами, вызывая сильную боль только при прогрессировании роста опухоли.
Это опасное заболевание, определяющееся наличием злокачественной опухоли, развивается по причине перерождения железистых клеток. Почему происходит данный процесс, определить сложно, но из располагающих факторов выделяют сидячий образ жизни, неправильное питание и отсутствие физических нагрузок. Коварство заболевания в том, что первые его признаки очень похожи на дисбактериоз, который не является опасным для жизни. Латентная форма болезни может сохраняться годами, вызывая сильную боль только при прогрессировании роста опухоли.
Боль тупая, ноющая, сдавливающая, иногда спастическая. Проявляется как ответная реакция на раздражитель, которым в данном случае является опухоль. При спазме кишечника отмечается затрудненное прохождение масс, что оказывает повышенное давление и раздражает стенки опухоли.
Неприятные ощущения располагаются в нижнем сегменте живота, а более точное расположение зависит от положения самой опухоли.
Боль внизу живота при и после дефекации может дополняться такими симптомами, как:
- частые запоры и отсутствие стула более 4-5 дней;
- повышение температуры;
- резкая потеря в весе;
- ощущение инородного тела в животе ниже пупка, что наиболее сильно ощущается при пальпации;
- упадок сил и отсутствие аппетита.
Больному требуется комплексное обследование, в которое включены анализы мочи, крови и кала. Также прибегают к УЗИ и колоноскопии, которые помогут определить наличие новообразования, его структуру, степень прогрессирования. При необходимости визуализации небольших новообразований могут прибегать к помощи рентгенографии.
Лечение основывается на резекции опухоли и части поврежденного кишечника, а также использовании лучевой и химиотерапии, способствующие дальнейшему росту раковых клеток
Заболевания у мужчин
Поскольку мужчины обладают повышенной выдержкой и именно им свойственно терпеть боль и избегать посещения врачей, следующие факторы касаются непосредственно мужского здоровья.
Воспаление простаты
 Поскольку простата располагается по задней стенке кишечника в непосредственной к нему близости, любые патологические изменения в ее структуре вызывают боли в самом кишечнике. Самым распространенным заболеванием является простатит, который определяется наличием воспалительного процесса, спровоцированного наличием патогенной микрофлоры: уреаплазмы, гонококки, кишечные палочки, хламидии.
Поскольку простата располагается по задней стенке кишечника в непосредственной к нему близости, любые патологические изменения в ее структуре вызывают боли в самом кишечнике. Самым распространенным заболеванием является простатит, который определяется наличием воспалительного процесса, спровоцированного наличием патогенной микрофлоры: уреаплазмы, гонококки, кишечные палочки, хламидии.
Воспаление провоцирует увеличение простаты в размерах, что оказывает существенное давление на кишечник.
Боль острая, спастическая, усиливается при опорожнении мочевого пузыря и кишечника. Может сопровождаться дополнительными симптомами:
- учащенное мочеиспускание;
- снижение полового влечения;
- изменение характера боли при эрекции;
- отсутствие оргазма;
- повышение температуры тела.
Боль локализуется внизу живота, но может иррадиировать в промежность и крестец, а также отдавать в бедро. При хроническом течении боль менее интенсивна, но проявляется гораздо чаще. Острую форму проще вылечить, но ее симптоматика намного ярче.
Лечение заключается в купировании болевого синдрома, а также снижении воспалительного процесса в простате. Для этого широко используют сосудорасширяющие препараты и спазмолитики, которые комбинируют с антибактериальными средствами.
Их выбор зависит исключительно от результатов исследования мазка на флору.
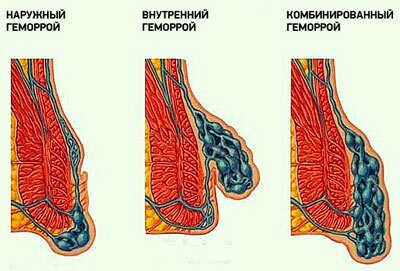
Геморрой
 Эта деликатная проблема чаще всего посещает мужское население, особенно, подверженное длительному сидению: дальнобойщики, программисты, офисные и банковские работники, машинисты. При длительном сидении на ровной поверхности тазовое дно испытывает повышенное давление. В кишечнике образуются застойные процессы, поскольку замедляется естественный кровоток, снижая скорость обменных процессов. Если добавить к этому отсутствие полноценного питания, ожирение и проблему с сосудами, то клиническая картина геморроя не заставит себя долго ждать.
Эта деликатная проблема чаще всего посещает мужское население, особенно, подверженное длительному сидению: дальнобойщики, программисты, офисные и банковские работники, машинисты. При длительном сидении на ровной поверхности тазовое дно испытывает повышенное давление. В кишечнике образуются застойные процессы, поскольку замедляется естественный кровоток, снижая скорость обменных процессов. Если добавить к этому отсутствие полноценного питания, ожирение и проблему с сосудами, то клиническая картина геморроя не заставит себя долго ждать.
Геморрой – это воспалительный процесс узлов, который возникает при воздействии множества факторов.
Оно бывает наружным и внутренним. В первом случае узлы располагаются у анального отверстия, во втором – непосредственно в кишечнике.
Боль острая, сдавливающая. Сменяется ноющими болями, возникающими непосредственно после процесса дефекации. Может дополняться такими симптомами, как:
- жжение в области анального отверстия;
- кровянистые выделения после дефекации;
- появление слизи в кале;
- больно сидеть и совершать резкие движения.
Болезненные ощущения могут возникать внизу живота, усиливаться в момент дефекации, а также проявляться после.
Для диагностики используют колоноскопию, помещая зонд в прямую кишку и исследуя наличие геморроидальных узлов. Процедура крайне болезненная, поэтому производится под местной анестезией. При наличии уплотненных и кровоточащих узлов осуществляется их резекция. В том случае, когда резекция не требуется, пациенту назначают лечение:
- ректальные суппозитории, оказывающие противовоспалительный, рассасывающий и обезболивающий эффект;
- препараты, улучшающие микроциркуляцию крови;
- венотоники, укрепляющие стенки сосудов.
Также важно избегать длительного сидения, заниматься спортом и наладить питание, отдавая предпочтение овощам, фруктам, злакам и нежирным сортам мяса.
Заболевания у женщин
Воспалительные процессы репродуктивной системы у женщин также могут оказывать существенное значение при появлении спонтанных болей внизу живота после опорожнения кишечника. Данный фактор может послужить симптомом и поводом для обращения за помощью к специалисту.
Воспаление яичников и матки
 При наличии патогенной микрофлоры в яичниках формируется воспалительный процесс, в который могут быть вовлечены маточные трубы и сама матка. Причин для этого масса:
При наличии патогенной микрофлоры в яичниках формируется воспалительный процесс, в который могут быть вовлечены маточные трубы и сама матка. Причин для этого масса:
- незащищенный половой акт, при котором патогенная микрофлора проникает через влагалище;
- отсутствие должной гигиены половых органов;
- снижение местного иммунитета при переохлаждении;
- частые хирургические вмешательства в виде абортов;
- частая смена половых партнеров.
Поскольку половые органы женщины распространены в непосредственной близости друг с другом, воспалительный процесс может распространяться крайне быстро, что требует немедленного лечения.
Боль может быть тупой, острой, спастической и ноющей. Зависит от степени прогрессирования воспаления, а также от места его локализации. Усиливается в момент напряжения мышц брюшной полости, в том числе и после дефекации. Сопровождается дополнительными симптомами:
- неприятные выделения из влагалища;
- боль при половом контакте;
- отсутствие полового влечения к партнеру;
- сбой менструального цикла.
Диагностика заключается в выявлении первопричины, для чего используют такие методы, как:
- осмотр на гинекологическом кресле;
- исследование мазка на флору;
- УЗИ половых органов;
- кольпоскопия;
- исследование крови на инфекции, передающиеся половым путем.
В лечении используют противовирусную, противогрибковую и антибактериальную терапию, учитывая особенности возбудителя.
При наличии запущенных стадий воспалительного процесса может использоваться резекция яичника вместе с трубой, а также сама матка.
Спаечный процесс
Спайки – это такие ткани, которые активно развиваются вследствие защитной реакции организма, что необходимо для защиты здоровых клеток и тканей. На брюшине формируется налет из фибрина, который постепенно сращивает между собой ткани. Этот защитный процесс предотвращает распространение воспалительного процесса к другим здоровым клеткам, но он опасен, поскольку способен сращивать между собой органы брюшной полости, меняя их правильное анатомическое положение. Сверху фибриновые соединения постепенно обрастают коллагеном, делая спайку более прочной и не менее опасной.
Спайки локализуются преимущественно там, где длительное время протекает воспалительный процесс. Но чаще всего они проявляются в матке.
Могут проявляться спастические боли внизу живота, которые усиливаются при любых резких движениях и напряжениях связочного аппарата.
Сопровождаются такими симптомами, как:
- нарушение менструального цикла;
- коричневые выделения из влагалища;
- набор массы тела.
Для диагностики используют УЗИ, но для более точного исследования может потребоваться МРТ.
Лечение заключается в удалении спаек, путем их резекции с поверхности органа, а также купирование воспаления.
Эндометриоз
Внутренний слой матки выстлан эндометрием, клетки которого могут разрастаться за пределами детородного органа, провоцируя развитие эндометриоза. Данный патологический процесс на начальных стадиях протекает бессимптомно, но в дальнейшем ведет к необратимым последствиям, включая бесплодие.
Эндометриоз может провоцировать спастическую боль, схожую с менструальной болью, которая локализуется внизу живота. Усиливается боль при поднятии тяжестей, беге и дефекации. Может сопровождаться такими симптомами, как:
- аменорея;
- бесплодие;
- замирание беременности на ранних сроках.
Патология диагностируется при проведении интравагинального УЗИ.
Лечение заключается в нормализации работы половых гормонов, а также снижении воспалительного процесса.
Злокачественные новообразования половых органов
Поскольку матка находится в непосредственной близости к кишечнику, новообразования, находящиеся за ее пределами, способны оказывать повышенное давление на стенки кишечника, влияя на его перистальтику. Способность злокачественных опухолей к стремительному росту и развитию метастаз, вызывает сильные боли внизу живота, которые могут проявляться после дефекации.
Опухоль визуализируется на УЗИ, а также рентгенограмме. Лечение направлено на резекцию пораженных тканей, а также препятствие развития метастаз.
Используется химиотерапия и лучевая терапия.
В каком случае немедленно к врачу?
Некоторые пациенты способны длительное время терпеть боль или заглушать ее сильными обезболивающими препаратами. Медлить с диагностикой категорически запрещено в случаях, если:
- В каловых массах присутствует кровь, от насыщенно бардового до алого цвета.
- Спастическая боль внизу живота приобретает постоянный характер.
- В области анального отверстия появляется зуд и жжение.
- Появляется чувство переполненности кишечника.
- Проявляются признаки интоксикации и обезвоживания.
Данные симптомы могут указывать на наличие серьезных заболеваний, лечение которых должно осуществляться как можно скорее.
Посмотрите видео по теме
Первая помощь
При наличии сильных болей следует вызвать скорую помощь или обратиться за помощью к специалисту. Категорически запрещено принимать любые лекарства без ведома врача, что может смазать клиническую картину заболевания.
Профилактика
Лечение боли, когда испражнение становится настоящей проблемой, достаточно сложное и дорогостоящее занятие. Поэтому проще недопустить развитие боли перед дефекацией и после, что достигается благодаря профилактическим мероприятиям:
- Вести активный образ жизни, снизить количество времени для сидения на одном месте.
- Наладить питание, исключив вредные продукты и алкоголь.
- Избегать физических перенапряжений.
Эти три правила являются залогом здоровья.
Соблюдая их можно в десятки раз сократить вероятность ситуаций, при которых после опорожнения кишечника болит и ноет низ живота.
Таким образом, неприятные ощущения в животе, вызванные актом дефекации, могут иметь массу причин. Чаще всего с проблемой сталкиваются женщины, но у мужчин симптоматика проявляется более остро. Если болит внизу живота каждый раз, когда происходит опорожнение кишечника, тянуть с диагностикой и лечением не рекомендуется. Подобная симптоматика может указывать на наличие опасных заболеваний, включая онкологию.
Источник