Если болят ноги бедра ягодицы
Внезапно появившиеся боли в ягодицах и бедрах могут быть вызваны инфекционным воспалением или являться следствием каких-то патологий. В любом случае боль говорит о нарушении, которое нужно устранить. Необходимо быстро установить причину и приступить к лечению.
Почему болит сзади?

Чтобы ответить на этот вопрос, нужно разобраться, как устроены ягодицы и бедра. В их работу включены несколько тканей и органов, нарушения каждого из которых может привести к болезненным ощущениям.
Первая мысль при возникновении болей – это последствия, возможно, давней, не до конца излеченной травмы. Ушибы и гематомы, как и их последствия не менее опасны, чем дегенеративно-дистрофические заболевания опорно-двигательной системы. Но также причиной боли могут быть следующие проблемы:
- гнойные воспаления;
- негативные изменения кровеносной системы;
- защемление нервов;
- мышечная боль;
- повреждения связок или сухожилий;
- травма костей.
Боль бывает разной: тянущей, острой, ноющей. Болевые ощущения в ягодичной области – симптом, подходящий к очень большому количеству заболеваний. Определение точного места локализации неприятных ощущений и их вида поможет понять, какая именно болезнь проявляется таким образом.
Когда появляется боль?
Огромное значение в диагностике имеет анамнез болезни, а конкретнее ситуации, в которых боль усиливается или исчезает вовсе. При опросе пациента врачи обращают внимание на время суток, когда болезненные ощущения достигают пика.
Появление или усиление боли в случае, когда человек принимает положение сидя, говорит о серьезных и опасных заболеваниях, без должного лечения они способны привести к инвалидности.
Боль может являться следствием ряда заболеваний:
- Вертельный бурсит – это воспаление суставной сумки тазобедренного сустава, которая покрывает вертел бедра. Суставная сумка заполнена жидкостью, она необходима для уменьшения трения при движении. Ее воспаление сопровождается нарастанием отека, снижением подвижности. Пик болевых ощущений приходится на ночное время.
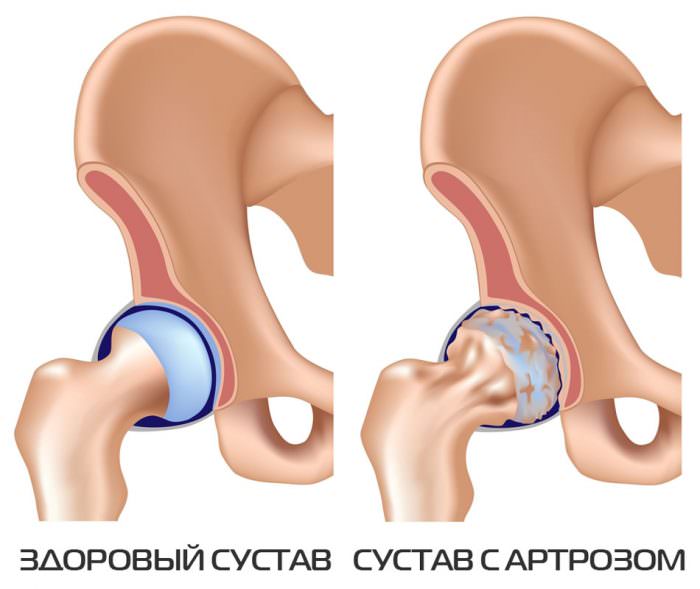
- Артроз тазобедренного сустава – это заболевание, при котором происходит разрушение соединительной ткани сустава. Развивается из-за недостаточного питания тканей, гормональных сбоев, после травм.
- Поражения корешка спинного мозга приводит к параличу или частичному параличу, но в случае небольших отклонений будет ощущаться боль, вялость мышц, потеря чувствительности конечностей. Повреждение нервов может привести к необратимым последствиям.
- Синдром малой и средней ягодичной мышцы – поражения ягодичных мышц в результате травмы, перегрузок, нарушений позвоночника. В эту же категорию попадают осложнения внутримышечных уколов. Болевые ощущения усиливаются при изменении положения.
- Радикулит – это защемление спинномозговых нервов. В основном боли в спине и шее, но в некоторых случаях она может локализоваться в правой ягодичной и бедренной области. При заболевании может нарушаться чувствительность, ощущаться слабость.
Возможна и физиологическая причина боли в мышцах бедер и ягодиц: после активной тренировки в мышечных волокнах скапливается молочная кислота, в связи с чем в следующие 2-5 дней после занятия могут наблюдаться ноющие боли.
Некоторые заболевания можно определить непосредственно по виду боли:
- Острая боль говорит об остром начале или обострении заболевания, здесь необходимо немедленное лечение. Возможными причинами могут являться артрозы, ишиас, поражение артерий. Отмечается острая боль при межпозвоночной грыже.
- Ноющая чаще всего говорит о хронических воспалениях, сила боли не такая большая, как при обострении, и пациенты не обращают на нее должного внимания, принимая за последствие физической активности.
Неинтенсивные болевые ощущения могут даже быть симптомом таких патологий:
- опухоли позвоночника;
- образования тромба в кровеносном сосуде;
- артроза.
Характерен этот симптом также для растяжений, ушибов и мелких травм.
Сопутствующие симптомы

Скорее всего, боль в ноге не является единственным симптомом, на ее фоне появляются и другие. Признаки могут быть не так сильно выражены, но обратив на них должное внимание, получится точнее определить диагноз.
Некоторые симптомы, которые могут проявляться в совокупности с болью, и заболевания, к которым они относятся:
- Слабость мышц. Мышцы могут не просто ослабеть, но и атрофироваться, постепенно уменьшаясь. Такой симптом свойственен остеохондрозу, радикулиту, может появиться у беременных и вследствие нарушения притока крови к мышцам (тромбоз, анемия). Развивается атрофия длительное время.
- Снижение чувствительности свойственно поражению нервной системы. Такое может произойти во время травмы, если сосуды, гематома или опухоль (межпозвоночная грыжа) давят на бедренный, седалищный нервы.
- Учащенное мочеиспускание вместе с тупой болью говорит о развитии пиелонефрита или поликистоза почек. При этих заболеваниях также появляются головные боли, слабость и постоянная жажда в связи с нехваткой жидкости.
Постепенно нарастающая боль может говорить об образовании злокачественной или доброкачественной опухоли. Также симптом может быть признаком рака крови.
Переломы, вывихи, растяжения можно не заметить сразу после падения или механического воздействия, а принять за обычный ушиб. Если боли не проходят длительное время, а симптоматика нарастает, необходимо диагностирование.
Диагностика
Ни один высококлассный специалист не поставит точный диагноз без обследования. Уже после постановки диагноза и определения причин заболевания может быть назначено правильное, индивидуальное лечение.
Важно! Врач сразу же, без диагностики, может назначить обезболивающие препараты.
Самым распространенным видом диагностики считается рентгенография, на ней можно выявить повреждения костей, суставов, но нарушения мягких тканей эта процедура не выявит, в этом поможет УЗИ. КТ и МРТ достаточно дорогостоящие процедуры, но они дают полную картину того, что происходит в месте локализации боли.
Также назначаются общие анализы мочи, крови, кала. В некоторых случаях могут потребоваться инвазивные методы диагностики такие, как биопсия и артроскопия.
Для справки! В основном терапия заболеваний опорно-двигательной системы крайне сложна и требует длительного периода.
Общие принципы лечения сводятся к уменьшению подвижности. Если обнаружено дегенеративно-дистрофическое изменение сустава, накладывается ортез. В случае воспаления показаны НПВС, если причина недомогания связана с инфекционным поражением, то потребуются антибактериальные препараты. Для восстановления после болезни назначают массажи, ЛФК и физио.
Источник
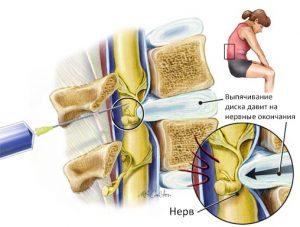
Боль в ягодице, отдающая в ногу, в большинстве случаев поражает 1 сторону (левую или правую), хотя может быть и двусторонней. Она может усиливаться при подъеме по лестнице, резких движениях. Человеку не комфортно сидеть, а при ходьбе он щадит больную ногу и хромает.
Боль может возникнуть спонтанно. В острый период она не стихает даже в положении лежа, сопровождается мышечными спазмами, усиливается при смене позы, кашле. Трудно повернуть туловище, согнуть или разогнуть суставы. Боль — это сигнал о нарушениях, требующих срочной помощи. Существуют разные причины, вызывающие ее, в том числе опасной этиологии. Поэтому важно не откладывать визит к врачу (терапевту или ортопеду) и выяснить, что происходит в вашем организме.
Причины болезненных ощущений
В большинстве случаев боли в ягодицах, отдающие в левую или правую ногу появляются при остеохондрозе и остеоартрозе. Между позвонками L4 и L5 поясничного отдела, позвонками L5–S1 крестца находятся нервные корешки, которые при защемлении или наличии грыжевого выпячивания иннервируют боль или слабость через ягодицу в наружную часть бедра, через икроножную мышцу к передней или задней части ноги, вызывая онемение пальцев или наружной части стопы. Если поднять большой палец ноги, ощущается слабость во всей нижней конечности.
Появление боли могут спровоцировать такие факторы:
- переохлаждение — общее или поясничного отдела;
- инфекции;
- малоподвижный образ жизни;
- нарушение обмена веществ;
- лишний вес;
- травмы мышц и связок, в том числе старые, полученные задолго до появления болей.

После падения на ягодицы мышечные волокна в зоне ушиба постепенно замещаются рубцом соединительной ткани. Со временем он начинает сдавливать седалищный нерв, вызывая болевой синдром. Не связанные с болезнями тянущие боли могут появиться при таких состояниях:
- метеочувствительности;
- переутомлении;
- беременности;
- интенсивном росте в юношеском возрасте.
Заболевания с характерным симптомом
Для детализации болевого синдрома важно прислушиваться к своему организму. При разных болезнях ощущения и симптомы болей можно выразить в таких жалобах пациентов:
- В крестцовой области, переходящая в ноги. При протрузии периодически обостряется и затихает. Она может быть простреливающей, резкой, может вызвать локальный спазм. В ногах и крестцовой зоне появляется покалывание и онемение.
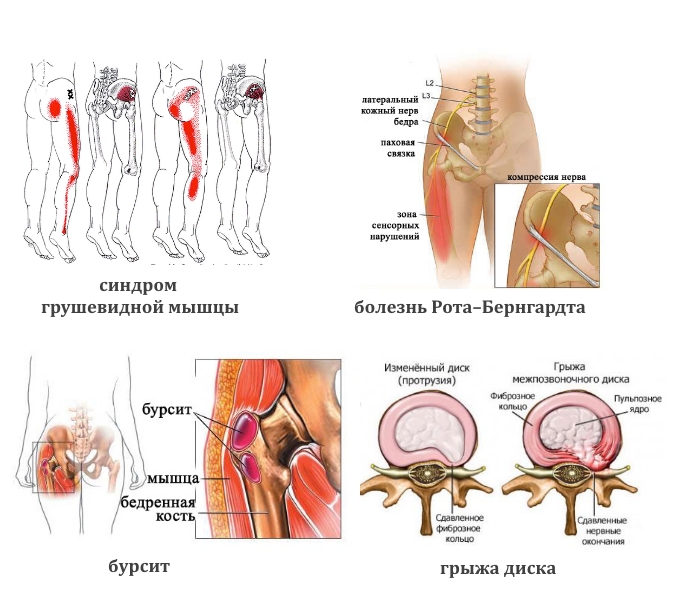
- Тупая боль в пояснице, паховой области и верхней части голени характерна для синдрома грушевидной мышцы. Ее реактивное воспаление вызывают туберкулез, остеомиелит, артрит, артроз тазобедренного сустава.
- Тянущая, иррадиирующая в боковую часть ноги вплоть до стопы (лампасоподобной локализации) может быть при грыже и патологии бедренного сустава.
- Жгучая боль в той же области возникает при болезни Рота–Бернгардта.
- Ноющая или колющая. При злокачественных опухолях тазовых костей, спинного мозга, бурсите сухожилий ягодичных мышц.
- Давящая или тянущая в области поясницы и колена характерна при болезнях вен и артерий, а также повреждении связок и сухожилий.
- Отдающая в переднюю поверхность бедра и вниз может появиться после операции в нижней части живота. Сильная — одновременно с мышечной атрофией, которая наблюдается при сахарном диабете, если развивается асимметричная проксимальная нейропатия.
У детей до 10 лет болевые ощущения могут появиться при туберкулезе кости. Симптомы болей в ягодице справа и слева, распространяющихся на ноги, могут сильно отличаться при таких заболеваниях:
- паховая грыжа;
- патологии органов малого таза у женщин;
- гнойно-воспалительные процессы;
- патологии прямой кишки;
- болезни почек;
- вирус герпеса;
- хронические менингит;
- панкреатит;
- постинъекционный абсцесс.
Острая резкая боль может появиться во время укола в ягодицу. Это значит, что игла задела седалищный нерв. У пациента это может вызвать покалывание в ногах и пояснице, онемение, хромоту: клинические нарушения могут выражаться по-разному и продолжаться долгое время.
Рекомендованные методы лечения
 Терапия зависит от основного заболевания, его тяжести, а также возраста и пола пациента. При ортопедических патологиях в нее входят такие препараты:
Терапия зависит от основного заболевания, его тяжести, а также возраста и пола пациента. При ортопедических патологиях в нее входят такие препараты:
- анальгетики;
- противовоспалительные нестероидные (например, Диклофенак, Ибупрофен);
- миорелаксанты (для устранения мышечного спазма);
- улучшающие кровообращение.
Желательно соблюдать постельный режим. При местных гнойных процессах применяют Ихтиоловую мазь или Вишневского. В комплексное лечение при ортопедических патологиях входят такие методы:
- иглоукалывание;
- мануальная терапия;
- физиопроцедуры.
Врач обязательно назначает лечебную физкультуру, восстанавливающую кровообращение.
Способы обезболивания
Первое, что необходимо сделать — снять боль. Врач назначает уколы и таблетки, а если боль сильная, такая, что анальгетики и спазмолитики не помогают — новокаиновую блокаду. Боль утихнет быстрее, если среднеягодичная мышца расслабится. Для этого можно воспользоваться таким способом:
- Лежа на спине, немного приподнимать ноги, согнутые в коленях.
- Разделить ягодицу на 4 квадрата и в середине правого верхнего найти болевую точку. При надавливании на нее ощущается иррадиация в поясницу и ноги. Не переставая нажимать на триггерную точку, надо в положении стоя ногу, согнутую в колене, поставить на невысокий табурет так, чтобы колено находилось на уровне нижней части живота, и поворачивать ее 10–20 раз в сторону. При необходимости можно держаться за опору.
- Подложить под эту точку мяч для большого тенниса, полежать так 10 минут, затем отводить ногу в сторону.
Но эти упражнения снимут боль не при всех заболеваниях, например, при синдроме грушевидной мышцы они бесполезны.
Если дискомфорт вызван воспалением седалищного нерва, можно воспользоваться аптечными согревающими мазями или такими рецептами компрессов народной медицины:

- из листьев белокочанной капусты, прогретых и слегка размягченных кипятком, делают на 2–3 часа;
- из пчелиного воска, разогретого до пластичного состояния, — на ночь.
Домашними средствами лечиться можно только после того, как врач диагностирует болезнь и в комплексе с терапией.
Нельзя назначать себе уколы, массаж, прогревания в ванне или бане. Неправильное лечение, например, люмбагоишиалгии, приведет к тому, что со временем состояние здоровья ухудшится, и болезнь станет хронической. Нельзя пытаться усилить эффект анальгетиков алкоголем.
Профилактические меры
Чтобы болезнь не возвращалась, важно прислушиваться к таким рекомендациям:
- если вы работаете сидя или стоя, делайте перерывы для разминки поясницы и ног;
- спите на полужесткой поверхности, лучше — на ортопедическом матрасе;
- не поднимайте тяжести;
- держите спину в тепле;
- сидите на стуле с высокой спинкой, подложив под нижнюю часть спины валик;
- для укрепления скелета употребляйте продукты, богатые кальцием, и периодически поддерживайте организм курсами витаминно-минеральных комплексов;
- для восстановления собственной ткани позвоночника введите в рацион мясо с сухожилиями и хрящами или аналогичные аптечные препараты;
- откажитесь от употребления твердых жиров, если среди ваших родных были случаи сосудистых заболеваний;
- следите за своим весом.
Важно не засиживаться, как можно больше двигаться: бегать или быстро ходить, плавать, каждый день делать зарядку. Физические нагрузки должны быть соразмерными состоянию здоровья и возрасту.
Источник
Боли в бедре – достаточно распространенный повод для обращения к врачу. Чаще всего пациенты жалуются на внезапно возникающий дискомфорт в тазобедренном суставе, который также быстро проходит без какого-либо вмешательства. Хирурги-травматологи и ортопеды отмечают, что подобное явление не должно вызывать беспокойства, если оно наблюдается на протяжении 2-3 дней. Если же ощущение болезненности преследует намного дольше, следует насторожиться и пройти комплексную диагностику. Ведь речь может идти о серьезных проблемах со здоровьем.
Нередко симптоматика в районе бедренного сустава кажется смазанной. Как правило, дискомфорт ощущается в паховой или тазовой области, хотя на самом деле болят бедра. Причины этого малоприятного явления могут быть самыми разнообразными – от мышечного растяжения до инфекции твердых тканей или рака. Но не нужно сразу паниковать: на долю злокачественных и бактериальных поражений костей приходится в среднем 2-3 % от общего числа случаев. Далее вкратце рассмотрим заболевания и патологии, провоцирующие острую боль в бедре.
Артроз
Этот недуг вызывает боли разного характера в верхней части бедра одной или обеих ног. Чаще всего патология развивается в силу чрезмерного изнашивания тазобедренных суставов (ТБС). Их функциональность снижается с возрастом, а потому в группе риска преимущественно лица старше 60 лет. Ухудшение состояния хрящевой ткани приводит к тому, что суставы перестают справляться со своим основным предназначением – амортизацией толчков при беге, ходьбе и даже минимальной двигательной активности. Это и является причиной боли в тазобедренном суставе. Лечение позволит приостановить дегенерационные процессы, однако полностью излечиться от данного заболевания невозможно.
Принято считать, что артроз – возрастной недуг, который поражает суставы у пожилых людей. На самом деле заболевание все чаще затрагивает молодых пациентов, иногда даже в возрасте от 20 до 35 лет. Артроз способен вызвать болезненные ощущения различной локализации. Если болят бедра с внешней стороны, вероятность подтверждения данного диагноза достаточно высока. Кроме того, артроз способен спровоцировать дискомфорт в области коленного сустава, ягодичной и поясничной зоны.
Воспаление грушевидной мышцы
Данного рода патология диагностируется ничуть не реже, чем артроз. Практически во всех случаях симптомы возникают только в одной конечности. При синдроме грушевидной мышцы пациенты акцентируют особое внимание на боль в районе ягодиц – она «тянется» вниз к стопе по задней поверхности бедра. Болеть при ходьбе тазобедренные суставы могут и при защемлении седалищного нерва. В основном такая проблема встречается у пациентов, имеющих в анамнезе другие неврологические заболевания.
Ревматизм
Главная ошибка пациентов с данной патологией – беспечное отношение к ней. Многие не считают это заболевание опасным, даже несмотря на то, что оно становится причиной продолжительных хронических болей в бедре. Дискомфортные ощущения усиливаются параллельно с течением дегенеративных процессов и поражением хрящевой ткани.
Поскольку тазобедренный сустав представляет собой сложную систему, состоящую из огромного числа элементов (мышцы, кости, связки, хрящи, суставные сумки и др.), спектр вероятных причин болей в бедре очень широк. Воспаление может развиться в любом из отделов.
Межпозвоночная грыжа
Образование в пределах поясничного отдела позвоночника проявляется специфической болью, отдающей в бедро. Дискомфорт может ощущаться по боковой, передней или задней поверхности ноги. Как правило, боль в бедре – далеко не единственный признак поясничной грыжи. Пациент может сетовать на онемение пальцев ног, характерное покалывание и чувство тяжести в конечности.
Остеохондроз
Нередко причиной межпозвоночной грыжи, которая вызывает боль в бедренной зоне, является запущенный остеохондроз. При этом его симптомы возникают уже на первых этапах дистрофических нарушений межпозвоночных дисков. Возникая в поясничном или крестцовом отделах, недуг провоцирует усиление боли. Со временем периодичность появления дискомфортных ощущений увеличивается. Болезненность может иррадиировать в ягодицы, распространяться по задней части бедра.
Травмы и повреждения
Проблемы с мышечно-связочным аппаратом также могут быть причиной болей в бедренной зоне. Растяжения и повреждения мягких тканей, переломы костей и тазобедренного сустава всегда дают о себе знать, отдавая болью в верхнюю область конечности. Нередко случается перелом бедра у пожилых людей. Сроки восстановления пациентов в зрелом возрасте зависят от множества факторов, но в целом срастается кость очень плохо. Причина тому – слабое кровоснабжение этой части тела, которое объясняется тем, что в момент травмы рвется сразу несколько важных сосудов, которые обеспечивают транспортировку кислорода к шейке бедра.
Другие причины болевого синдрома
Неприятные ощущения могут возникнуть не только на фоне вышеописанных процессов. Иногда источником боли в бедре являются врожденные дефекты ног. Патологические изменения в суставах, в том числе и тазобедренном, могут происходить из-за сбоев в метаболизме организма.
Помимо травм бедра и других заболеваний, которые не несут прямой угрозы жизни пациента, стоит отметить такие опасные заболевания верхнего отдела конечностей, как:
- раковые опухоли и очаги метастазирования;
- инфекционные процессы;
- стеноз сосудов.
Онкология в тазобедренном суставе – явление достаточно редкое, но все же она способна вызывать сильные боли. Намного чаще в костной ткани бедренной области встречаются метастазы. В основном они возникают на поздних стадиях подтвержденных опухолей молочной железы у женщин и простаты у мужчин.
Что касается инфекционных недугов, поражающих бедра, то в большинстве случаев подразумевают остеомиелит и туберкулез кости. Такие заболевания достаточно сложно определить на начальных этапах развития, но все же насторожить и побудить к срочному посещению врача должны следующие симптомы:
- внезапно возникнувшая хромота;
- резкая боль в верхней части бедра;
- стойкая лихорадка;
- болезненность при касании и надавливании на бедро.
Иногда данные проявления служат свидетельством осложнений инфекционных процессов мочеполовой сферы, тазового и седалищно-прямокишечного абсцессов.
Сужение кровеносных сосудов, которое медики называют стенозом, также может служить причиной ярко выраженной боли в тазобедренном суставе. Обычно дискомфорт усиливается при повышении физических нагрузок, длительной ходьбе. Помимо болезненных ощущений, у пациентов со стенозом часто развивается хромота, которая нередко вводит врачей в заблуждение при постановке диагноза.
Особенности симптомов
Для выяснения этиологии заболевания огромное значение имеют не только причины болей тазобедренных суставов. Лечение выявленного недуга в первую очередь будет зависеть от его степени тяжести и характера, локализации проявлений. В частности:
- Неприятные симптомы пациент может испытывать не только в бедре, но и области паха, поясницы. У женщин, например, подобный синдром наблюдается в период менструаций.
- При растяжении мышц бедра или серьезном вывихе, спровоцировавшем защемление нерва, боль распространяет по всей конечности, отдавая в поясницу. При движении болезненность усиливается.
- Иногда симптомы наблюдаются и в состоянии покоя. Например, при лежании на боку или спине. У человека может также возникать онемение в мышцах ног. При этом никаких неприятных ощущений у пациента не возникает в моменты двигательной активности.
Перелом тазобедренного сустава, растяжения и прочие травмы невозможно не заметить. При повреждениях бедра у специалистов, как правило, не возникает сомнений в дальнейшей тактике лечения, чего нельзя сказать о болезнях невыясненной природы. Ведь при ходьбе или состоянии покоя дискомфорт может быть вызван проблемами с самим тазобедренным суставом, мышечно-сухожильными повреждениями, неправильным строением бедренных костей и сочленений, травмировании нервных окончаний. Достаточно часто виновниками болей в верхней части ноги являются варикоз, тромбофлебит и ряд других патологий сосудов.
Еще сложнее дается врачам определение аутоиммунных заболеваний, препятствующих нормальной эластичности сосудов ног. Несмотря на то что диагностируются такие недуги крайне редко, полностью исключать вероятность их подтверждения нельзя ни в одном из случаев. Подозрения на сосудистые причины болей в бедре должны возникнуть, если:
- дискомфорт ощущается по направлению самой вены;
- он носит ноющий, тупой характер;
- при движении боль усиливается, сменяясь выраженной пульсацией.
Подобным образом чаще всего себя проявляется тромбофлебит. Для него свойственны умеренные боли при нахождении в состоянии покоя, но усиливающиеся при ходьбе. Помимо болезненности в верхней части конечности, пациента может беспокоить стойкое повышение температуры тела, покраснение бедренного отдела, отечность.
Диагностические процедуры
Причины болей в бедрах могут быть самыми разными – убедиться в этом можно без особого труда. Однако для того чтобы начать лечение, важно найти тот самый патологический фактор и установить точный диагноз. Программа комплексного обследования разрабатывается специалистами для каждого пациента индивидуально. Учитывается локализация и характер боли, дополнительные симптомы, возраст человека, наличие хронических болезней и др.
На сегодняшний день самыми информативными методами диагностики для установления причины болевого синдрома в бедре считают:
- Магнитно-резонансную томографию. При переломе тазобедренного сустава данный вид исследования не назначают. Пройти процедуру рекомендуют пациентам, которые помимо дискомфорта в бедре жалуются на поясничную боль. В обязательном порядке исследуется нижний отдел позвоночника и тазобедренного сустава.
- Допплерография сосудов. Для получения объективной оценки состояния сосудов ног проводят данный вид исследования. С его помощью такие заболевания как варикозное расширение вен и тромбофлебит диагностируются даже на ранних стадиях.
- Рентгенография и УЗИ тазобедренных суставов. Самый распространенный диагностический метод, к которому прибегают специалисты. Благодаря ультразвуковой диагностике врачи имеют возможность выявить артрит, артрозы, инфекционные поражения костей и другие патологии тазобедренного сустава.
- Электромиография, процедура исследования сухожильных рефлексов, связок и мышечных волокон.
- Клинико-лабораторные и биохимические анализы.
Благодаря результатам исследований специалисты делают вывод о наличии в организме воспалительного процесса, подтверждают или опровергают причины болей в бедре. Что делать дальше и какое направление терапии выбрать, в каждом конкретном случае решает лечащий врач. К слову, диагностикой и лечением заболеваний, проявляющихся болью в бедре, занимаются хирурги, травматологи, флебологи.
Популярные методы терапии
Как уже говорилось, схема лечения подбирается в индивидуальном порядке, исходя из особенностей и причин заболевания. Как только специалисту удастся поставить точный диагноз, назначают лечебные мероприятия.
При сильном болевом синдроме человеку подходит симптоматическая терапия, главной целью которой является улучшение самочувствия и качества жизни. Для устранения болезненных ощущений используют анальгетики. Максимальный эффект дают препараты в инъекционной форме.
Если же причина болей в тазобедренном суставе оказалась в межпозвоночной грыже, симптоматическая терапия выстраивается на основе новокаиновой блокады в зоне защемленного седалищного нерва.
В зависимости от вида заболевания, для облегчения состояния больному могут быть рекомендованы препараты следующих фармакологических групп:
- Противовоспалительные средства. Особое распространение получила их нестероидная группа («Нимесил», «Диклофенак» и т. д.). Препараты, содержащие кортизон, используются в более тяжелых случаях.
- Миорелаксанты. Благодаря препаратам данной категории удается снять спазмы в мышцах и сухожилиях пациента, который чаще всего развивается как встречная реакция организма на боль. Если она спровоцирована защемленным нервом, то мышечные спазмы только усугубляют состояние. Миорелаксанты действуют по противоположному принципу – улучшают кровообращение и снимают отечность.
- Хондропротекторы. Медикаменты, которые чаще всего применяют с целью профилактики заболеваний суставов и улучшения трофики в очагах патологического процесса.
- Витаминно-минеральные комплексы. Курс препаратов, содержащих необходимое для организма количество макро- и микроэлементов, помогают улучшить общее самочувствие, снизить выраженность болезни и остановить дальнейшее развитие патологии. После растяжения мышц бедра витаминные комплексы активизируют восстановительные процессы в тканях.
- Мочегонные средства. Прием препаратов данной группы поможет избавить тазобедренный сустав от отечности, вернуть ему подвижность.
Помимо консервативного лечения, при болях в бедре врач может назначить курс мануальной терапии, в частности при защемлении седалищного нерва или межпозвоночной грыже. Улучшить кровообращение в тазовой области, разработать и укрепить мышечный аппарат после травмы способен лечебно-физкультурный комплекс. Благодаря терапевтической гимнастике повышается подвижность суставов, а значит и двигательная активность человека в целом. В некоторых случаях специалисты рекомендуют пройти и курс физиолечения, а также процедуры гирудотерапии и иглорефлексотерапии.
Народные средства
Если УЗИ тазобедренных суставов или другие диагностические процедуры не подтвердили наличие какой-либо патологии, скорее всего волноваться не стоит. От боли в бедре, возникнувшей впервые, помогут избавиться народные рецепты:
- Компресс из лука и перца. Лечебную массу готовят следующим образом: берут полстакана лукового свежевыжатого сока, к нему добавляют перекрученный через мясорубку стручковый перец, пару столовых ложек сока подорожника и жира животного происхождения (желательно козьего или нутряного). Полученную кашицу слегка подогревают и выкладывают на больное место, сверху укутывая полиэтиленовой пленкой и теплой тканью.
- Свиное сало. Тонкий слой этого продукта прикладывают к бедру и крепко фиксируют тугой повязкой. Спустя некоторое время пластинку сала придется заменить, так как оно имеет свойство истончаться.
- Согревающая мазь из горчицы. Чтобы приготовить это домашнее средство понадобится стакан поваренной или морской соли. К нему добавляют 100 г горчичного порошка, разведенного в 100 мл теплой воды. По консистенции раствор должен напоминать густую сметану. Перед сном средство втирают в больной сустав, а утром – смывают теплой водой.
Нередко врачи рекомендуют дополнять медикаментозное лечение народной терапией. Однако использование одних только домашних средств в качестве методов избавления от боли в бедре обычно является малоэффективным. К тому же для устранения дискомфортных ощущений особенно важно выявить причину патологии и как можно быстрее нейтрализовать провоцирующий фактор. В данном случае необходимо обязательно показаться врачу: специалист поставит точный диагноз и подберет индивидуальную схему лечения.
Источник


