При сепсисе болят ноги
Сепсис – это инфекция, которая развивается из-за попадания в кровь внешних возбудителей, которыми чаще всего являются пневмококки, стафилококки, энтерококки, клебсиелла, стрептококки, менингококки, сальмонеллы или синегнойная палочка. Сепсис на ноге – понятие несколько неточное, ведь сепсис – тяжелая воспалительная системная реакция на возбудитель крови в общем, а не какой-либо части тела. Говоря о сепсисе на ноге, и пациенты, и доктора подразумевают пятна и гнойнички, вызванные инфекцией. В народе это заболевание называется «заражением крови», и хоть медицина не стоит на месте, процент случаев летального исхода при сепсисе пугающе высокий. Именно поэтому необходимо знать, как распознать сепсис, и как лечить сепсис, пока он не перешел в более тяжелую форму.
Больше о сепсисе
Сепсисом можно заразиться разными путями. Обычно в отдельную группу выделяют внутрибольничный сепсис, то есть, если инфицирование произошло в стенах больницы из-за плохой обработки инструментов или помещения. К другим способам заражения относятся:
- Оральный путь
- Отогенный
- Заражение через кожу
- Криптогенный (криптогенный сепсис – инфекция, путь передачи которой определить не удалось)
Сепсис схож симптомами с синдромом воспалительной реакции и бактериемией, но в первом случае воспалительный процесс в крови может вызвать не только инфекция, а во втором не — возникает системной воспалительной реакции.
Диагноз «сепсис» ставится только при наличии следующих составляющих:
-
 Вялая иммунная система
Вялая иммунная система - Наличие очага инфекции в организме, из-за которого токсины и бактерии попадают в ток крови.
- Ответная защита организма, проявляющаяся системной воспалительной реакцией.
- Распространение с лимфой или кровью бактерий, грибков или вирусов, спровоцировавших сепсис.
Сепсис классифицируется в зависимости от быстроты проявления симптомов и реакций:
- Молниеносная форма. Нарушается работа систем и внутренних органов, все симптомы проявляются в кратчайшие сроки. При молниеносной форме смерть наступает через несколько дней от момента инфицирования.
-
 Острый сепсис. Симптомы развиваются медленнее, обычно около – 5-7 недель.
Острый сепсис. Симптомы развиваются медленнее, обычно около – 5-7 недель. - Подострый. Симптомы развиваются в течение 3-4 месяцев.
- Рецидивирующее течение. Сепсис протекает волнообразно, циклично: симптомы развиваются больше полугода, на смену обострению приходит улучшение.
- Хронический сепсис. Болезнь развивается годами, на ноге имеется не заживающий очаг инфекции, иммунитет значительно снижается.
Сепсис не заразен, заразны септическая форма ангины, скарлатины, сальмонеллеза и менингита и др. И хотя симптомы сепсиса и септических форм могут быть схожими, диагноза «сепсис» у больного с вышеперечисленными заболеваниями нет.
Иногда невозможно выявить причину сепсиса потому, что анализы не выявляют возбудителя – это и есть криптогенный сепсис (лечение которого особенно сложное), но сепсисом может осложниться практически любое инфекционно-воспалительное заболевание. Самые распространенные среди них следующие:
- Остеомиелит
-
 Ангина
Ангина - Менингит
- СПИД
- Отит
- Ангина
- Перитонит
- Ожоги
- Онкологии
Симптомы
Какие бы грибки или бактерии не спровоцировали развитие сепсиса, симптомы одни и те же:
-
 Частый пульс
Частый пульс - Температура повышена до 38-39 градусов
- Озноб
- Обильное потовыделение
- Апатия
- Головные боли
- Раздражительность
- Диарея
- Тошнота
- Подкожные кровоизлияния, которые сначала имеют сходства с сыпью, но потом превращаются в бордовые пятна, могут покрываться трофическими язвами.
- Рвота
- Снижение давления
- Желтушность белков
Как лечить сепсис?
Лечение сепсиса должно быть комплексным и проводиться в палате интенсивной терапии, при подозрении на сепсис больного сразу же госпитализируют. Лечение в домашних условиях не возможно.
-
 Курс антибиотиков.
Курс антибиотиков.Курс длится от 5 до 10 недель. Доктор берет кровь на анализ, чтобы определить возбудителя и подобрать препарат, к которому чувствительна инфекция. Обычно лечение проводят 2-мя или 3-мя антибиотиками (в максимальных дозах), принадлежащими к разным группам (пенициллины, левомецитины, линкозамиды, цефалоспорины, карбапенемы или аминогликозиды).
- Курс иммуностимуляторов
Они необходимы больному, так как иммунная система ослаблена, организм не способен бороться самостоятельно. - Чистка крови
- Курс витаминных препаратов
- Антиоксиданты
-
 Хирургическое вмешательство. Врач вскрывает и удаляет гнойники на ногах. После такого вмешательства больной чувствует себя значительно лучше.
Хирургическое вмешательство. Врач вскрывает и удаляет гнойники на ногах. После такого вмешательства больной чувствует себя значительно лучше. - Обезболивающие средства
- Специальная высококалорийная богатая белком диета. Если пациент не способен питаться самостоятельно – его кормят через зонд или внутривенно.
Сепсис – очень тяжелое заболевание, при первых же подозрениях следует поспешить на прием к специалисту. Чем быстрее больной обратится за помощью, тем больше шансов избавится от инфекции.
Источник
Инфекция в крови, я уверен, приближается сепсис. Болят вены ног. 3 мес пью антибиотик
Мужчина 45 лет. Рост 180, вес 85.
Мой терапевт из поликлиники считает мои жалобы несерьезными, что я придумываю себе болезни.
Раньше посылала меня к психотерапевту, а вчера отправила в церковь: «покайся, станет легче ..». Но, мне каятся не в чем. Преступлений не совершал, подлостей не делал.
Надежда осталась только на форум.
Я уверен, что у меня инфекция в крови, и жить осталось недолго.
Если я написал не в тот раздел, скажите, где лучше задать этот вопрос.
Моя история.
Последние 3 года занимался физкультурой, был практически здоровым человеком. Ничего не болело.
ЖКТ всегда работал хорошо. УЗИ брюшной делал год назад, было идеально.
В этом году во второй половине январе у меня заболел весь ЖКТ. Гастроэнтероколит и проч.
Хожу по врачам уже 3 месяца.
Обследовался на многие инфекции, в том числе туберкулез. Ничего не нашли.
Ставили диагнозы: гэрб, эзофагит, гастродуоденит, срк, хронический колит, астено-депрессивный синдром, холецистит.
Я чувствую, что еще болит поджелудочная, тем более на УЗИ брюшной, которое я делал раз 5, была видна проблема только в ней, увеличена головка, и диффузно-неоднородна.
В начале болезни я несколько раз сдавал кровь на анализы, и однажды мне неудачно воткнули иглу в вену на руке, кровь не пошла. Тогда медсестра немного поводила иглой внутри вены, и кровь наконец пошла. С тех пор у меня болит вена на левой руке.
До этого вены у меня не болели никогда. Хотя небольшие расширения (узелки) я видел в нескольких местах на ногах.
Примерно спустя 10 дней после вены, я как-то нехорошо себя чувствовал и решил измерить температуру, оказалось повышенной 37.2.
Про вену я тогда почти забыл, так как живот болел сильнее. После этого я стал периодически измерять температуру.
Чаще всего температура 37.2, иногда поднимается до 37.5, иногда опускается до нормы 36.6 и ниже. Несколько раз видел 36.2, тогда я чувствовал себя очень плохо. Врачи говорили что температура может быть от чего угодно, от гастродуоденита, срк, колита, холецистита, в том числе от нервов (термоневроз). Недавно мне сказали, что может быть лекарственная. Кроме того, при панкреатитах бывает температура, а я подозреваю что у меня поджелудочная воспалена.
Спустя неделю-две после эпизода с веной, я уже начал принимать антибиотики, сначала от гастрита, потом от простатита (вылечил, больше не болит).
Я замечал, что после окончания приема антибиотиков, через несколько дней состояние ухудшается, увеличивается слабость, тяжелая голова, ухудшается аппетит, усиливаются боли в животе (в правом боку). Не уверен, но термин интоксикация, возможно подходит к моему состоянию. Спустя несколько дней после отмены абт появлялась боль где-то внутри отдающая в спину, я предполагал поджелудочную, жаловался на эту боль, но мне говорили, что это желчный, прописывали желчегонные и спазмолитики.
Поскольку это лечение не помогало, то от безысходности я опять начинал принимать антибиотики, и уже на следующий день мне становилось легче, уменьшались боли, появлялся аппетит, и нормальный сон.
Как-то в очередной раз я пробовал прекратить антибиотики, и как всегда самочувствие ухудшилось, через несколько дней не вытерпел и вызвал скорую. Температура невысокая 37.2. Меня отвезли в больницу, в приемное. Там быстро обследовали (рентген, кровь, моча, узи, экг, осмотр хирурга). Врач сказал, что острого ничего нет, а хроническое может быть, но в больницу не положат, нет мест. Меня отправили домой. На руки выдали справку, где перечислены результаты, Внешний вид здоровый. Все показатели анализа крови в норме. В том числе низкий СОЭ, СРБ. И что я трудоспособен.
Вернувшись из больницы, я понял, что лечение получить мне практически невозможно, и
от безысходности опять начал принимать антибиотики. Сразу стало легче. Амоксиклав принимал 1гр утром, 1гр вечером.
Излагаю не совсем в хронологическом порядке.
Через месяц после вены на руке, заболели вены на ногах (сначала на одной, затем через несколько дней на другой), в одних и тех же местах — в ямках под коленками. Меня по ночам немного знобит, я часто спал в неудобной позе сильно сжавшись, и поджав ноги (наверное венам ног это вредило), так было теплее. Еще много сидел за компьютерам, читал про болезни, искал помощи. Сидеть для вен тоже плохо. Но, я сидел всю жизнь (школа, институт, работа), и проблем не было. Уверен что главная причина в другом.
Боль в венах сначала была не сильной, иногда отдает в икроножные мышцы, и где-то в ногах есть ощущения шевеления, покалывания. Утром вены почти не болели, или не сильно. Вечером болят сильнее.
После того как к вене на руке присоединились вены на ногах, я вычитал про флебиты, что одна из причин — инфекционная. Я сразу понял, это мой случай.
Тогда я впервые связал события — вена на руке, многомесячная температура, вены на ногах. Я подумал, что в крови инфекция, в вену попала с кожи во время забора крови.
По поводу вен я ходил к флебологам два раза. Один раз по поводу вены на руке, потом к другому по поводу вен на ноге. Оба не увидели проблемы при внешнем осмотре и на УЗИ.
Советовали мазать на руке троксевазином. Эффект заметил, боль снимает на время.
Второй флеболог, что смотрел ноги, ощупывая больное место в ямке ног, сказал что есть небольшое расширение. Еще добавил, что причина боли может быть сухожилия. Лечение не назначил. Я тогда вспомнил, что недавно от простатита принимал левофлаксоцин месяц, а у него в побочных пишут, что в редких случаях могут воспаляться сухожилия. И я немного успокоился.
Про возможную инфекцию я спрашивал флебологов и других врачей, но мне говорили, что не может такого быть, потому что вены воспалились бы очень сильно, и это было бы видно внешне и тем более на УЗИ. Да и вообще, если бы инфекция, то я бы давно попал в реанимацию.
Я говорил про то, что принимаю антибиотики и сдерживаю процесс, но мне отвечали, что при инфекции в крови, мои слабые антибиотики не помогут.
Сказали, что если анализы крови хорошие, в том числе СОЭ, то можно не волноваться.
Последнюю неделю по ночам я несколько раз чувствовал учащенное сердцебиение, иногда перебои пульса (тахикардия ?), как будто замирает на секунду. Две ночи было ощущение жжения в сердце, я посыпался и больше не мог заснуть, хотя очень хотел спать, глаза прям слипались. Померил температуру — 36.3, при низких мне всегда плохо.
Я подумал, что это может быть нервное. Слишком часто мне про это говорят, что я уже начинаю в это верить.
Еще по данным эхо-кг трехлетней давности, у меня в сердце есть небольшой пролапс двух клапанов — митрального и трикуспидального. Слышал, это в десятки раз повышает риск эндокардитов при попадании инфекции в кровь.
Сейчас я еще больше уверен, что в крови есть инфекция. Нашел статью на эту тему, когда начало процесса вялое/подострое длительное с невысокой температурой (например если причина стафилоккок эпидермальный).
[Ссылки доступны только зарегистрированным пользователям ]
У меня в посевах из носа именно этот стаф. эпидермальный (причем устойчивый ко многим абт: цефалоспоринам цефокситину, фторхинолонам, ко-тримоксазолу, эритромицину, хлорамфениколу. Т.е. это MRSE ?), скорее всего он на коже, и он же попал в кровь.
Еще читал, что при вялотекущем сепсисе посевы крови не всегда дают результаты, надо сдавать много раз, причем без антибиотиков, что мне будет трудно сделать.
Распечатал эту статью, и вчера утром ходил к терапевту. Рассказал, как мне повредили вену, про многомесячную температуру, боли в венах ног, про общее плохое самочувствие, и т.д. Показал ей статью, но она сказала, не надо статей, хватит придумывать, прекрати антибиотики, принимай пробиотики, регидрон, и отправила меня в церковь каятся.
Я вернулся из поликлиники, и думал о том, что со мной будет, если прекратить прием антибиотиков.
Я пропустил одну дозу (утреннюю), но к 18 часам стали сильнее болеть вены на ногах, и тогда я продолжил прием абт. Вечером боли в венах ног увеличились, и стали сильнее, чем обычно. Не думал, что вены могут так болеть. Внешне изменений не видно.
Еще последние ночи чувствую жжение/печение где-то ближе со стороны спины, под лопатками, или между ними. Странное ощущение.
В последние две ночи не болит сердце, что немного обнадеживает.
В течение последних нескольких месяцев я несколько раз ходил к психиатру и психотерапевту. Ставили астено-депрессивный синдром. Прописывали: эглонил, грандаксин, атаракс (принимаю последние две недели). Психических заболеваний нет.
По утрам делаю зарядку лежа на коврике. Заставляю себя выходить на улицу два раза. На кровати в районе ног подкладываю мягкую подушку, чтобы было небольшое возвышение.
Уверен, моя боль не связана с нервами.
Несмотря на прием антибиотика (амоксиклав), в ногах развивается серьезная болезнь, возможно тромбофлебит, на фоне инфекции в крови.
Куда идти, где просить помощи, я не знаю. Лечение получить практически невозможно.
Уверен, что требуется серьезное лечение, дальше медлить нельзя.
Наверное, ноги не вылечить. И вряд ли удастся убрать инфекцию из крови, срок большой.
Мысли о смерти все чаще посещают меня.
Почитав форум, видел, что от сложных пациентов (например, затянувшийся вялотекущий сепсис) стараются избавиться.
Цитата: «хирурги отправляют к терапевтам, а терапевты к хирургам».
Скажите пожалуйста, что мне делать ?
Как называются такие отделения: инфекционные, терапевтические, хирургия (гнойная) ?
В какой больнице меня могут полечить ?
Слышал про институт хирургии Вишневского, что там опыт лечения подобных болезней большой. Есть ли шансы туда попасть ? Или есть другие больницы, где могут помочь ?
Если в больницу попасть нереально, то подскажите, какое обследование или анализ я могу сделать амбулаторно, чтобы понять, что со мной происходит ?
Очень прошу врачей откликнуться!
Источник
Сепсисом (от греч. sepsis – гниение) называют общую неспецифическую инфекционную болезнь нециклического типа, обусловленную ответной реакцией организма на фоне его сниженной резистентности на периодическое или постоянное попадание патогенных микроорганизмов и продуктов их жизнедеятельности из инфекционного очага в кровяное русло.
Несмотря на изобретение новых антибиотиков последнего поколения с расширенным спектром действия сепсис остается тяжелым трудно излечиваемым заболеванием с прогрессирующим течением и высокими показателями смертности.
Классификация
Сепсис делят на первичный и вторичный.
Криптогенный (первичный) – процесс без видимого очага инфекции, то есть, при котором не были обнаружены входные ворота для патогенной флоры.
Вторичный – обнаружение гнойного очага и наличие в нем возбудителя.
Относительно характера входных ворот
микрофлоры заболевание делится на ожоговый, раневой и начинающийся на фоне гнойно-воспалительных заболеваний каких-либо органов.
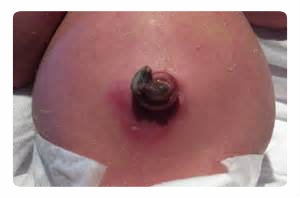 В зависимости
В зависимости
от местонахождения первичного инфекционного очага
различают следующие виды болезни:
• Ротовой (стоматогенный). Входными воротами является ротовая полость.
• Одонтогенный. Очаг инфекции располагается непосредственно в твердых тканях зубов или зубодесневом прикреплении.
• Отогенный. Начинается после отита острого или хронического течения.
• Риногенный. Воротами патогенной флоры служат придаточные пазухи и сама полость носа.
• Тонзилогенный. С очагом в миндалинах.
• Пупочный. Характерен для деток в первые 12 месяцев жизни. Очаг – область отделения культи от пуповины.
• Уросепсис. Источник гноеродной флоры – почки и другие органы мочевыводящей системы.
• Ангиогенный. Возникает после многократных внутривенных инъекций либо внутрисосудистых инструментальных манипуляций.
• Акушерско-гинекологический. Придатки или матка являются источником инфекции.
• Эндокардиальный. Возбудители попадают в кровь из очага, расположенного в эндокарде, преимущественно на сердечных клапанах.
• Кишечный. Первичный очаг – все язвенные процессы кишечника, в том числе язвенно-некротический энтероколит или колит.
• Кожный. Входные ворота инфекции находятся в коже. Бактерии проникают в кровь из пустул с гнойным содержимым или из фурункулов.
• Абдоминальный. Имеет три формы: перитонеальную, панкреатогенную и кишечную. Является частым осложнением вторичного перитонита.
Помимо вышеперечисленных локализаций очаг инфекции может располагаться и в других органах при их гнойно-деструктивных поражениях, например, в легких, плевре, желчных ходах и так далее.
Особо выделяют хирургический сепсис, который объединяет все варианты вторичного процесса с наличием первичного либо метастатического очага, доступного для хирургического удаления. В эту группу входят:
• Раневой сепсис. Проникновение гноеродных возбудителей происходит через открытую рану.
• Послеоперационный сепсис. Инфекция попадает в процессе операции или через загноившиеся швы в послеоперационном периоде.
• Послеродовый сепсис. Микробы попадают из разрывов родовых путей, слизистой матки. В акушерстве на такой вид заболевания приходится более 65% случаев материнской смертности.
Существует несколько клинико-анатомических форм болезни:
• Септемия – течение процесса без гнойных метастазов.
• Пиемия – процесс с метастазами.
• Септикопиемия – смешанная форма сепсиса.
По течению процесса и клинической картине
различают:
• Молниеносный сепсис, развивающийся в течение 1–3 суток.
• Острый – от 4 до 60 дней с момента формирования инфекционного очага.
• Подострый сепсис с нарастанием симптомов на протяжении 2–6 месяцев.
• Хронический – течение до полугода и больше.
• Рецидивирующий – периодическое возникающие обострения процесса.
Относительно вида возбудителя
сепсис бывает:
• стафилококковый,
• стрептококковый,
• менингококковый,
• грибковый,
• гнилостный,
• синегнойный,
• псевдомонозный,
• колибациллярный и так далее.
Отдельного внимания заслуживает неонотальный сепсис – генерализованный инфекционный процесс, развивающийся при проникновении гноеродной или другой патогенной флоры из первоначального локального очага в кровь новорожденного. Характеризуется выраженными симптомами инфекционной интоксикации и метастазированием гнойных очагов в различные органы. Ранний вариант диагностируется у детей в первые три дня жизни, поздний – в течение первых трех месяцев.
Бывает внутриутробный сепсис, выявляемый у младенца сразу после рождения. Одни из симптомов – желтуха и геморрагический диатез.
Этиология сепсиса
Это заболевание полиэтиологично: возбудителями могут выступать самые разнообразные условно-патогенные бактерии – стрептококки, стафилококки, синегнойная или брюшнотифозная палочка, менингококки, пневмококки, микобактерии туберкулеза, сальмонелла и другие.
Эндогенная этиология подразумевает попадание инфекционного агента из окружающей среды, аутоинфекция – источником попадания микробов в кровь служить гнойный очаг, находящийся в каком-либо органе. Тяжелый процесс может быть спровоцирован ассоциацией различных возбудителей.
Септическое состояние обусловлено не столько влиянием микроорганизмов, сколько снижением иммунитета, сенсибилизацией к антигенам и неспособностью из-за этого к локализации возбудителей в первичном очаге воспаления.
Причины, предрасполагающие к возникновению сепсиса:
• неизлечимые болезни: сахарный диабет, онкология;
• врожденные или приобретенные иммунодефициты;
• обширные ожоги;
• множественные травмы;
• вынужденное снижение иммунитета за счет длительного приема иммуносупрессоров.
Патогенез сепсиса
В развитии заболевания играет роль бактериемия, при которой в циркулирующую кровь попадают микробы из первичного септического очага. Это является пусковым механизмом, однако одного наличия возбудителей недостаточно. Обнаружение в крови патогенной флоры наблюдается при некоторых болезнях, например, при туберкулезе или брюшном тифе, но сепсис при этом не развивается. Его возникновение сопряжено с изменением реактивности организма и его сенсибилизацией.
Существенно влияет на развитие сепсиса вид микроорганизма и его биологические особенности. Например, при стафилококковом сепсисе наблюдается распространение инфекции с метастазирование очагов в другие органы, в отличие от стрептококкового, при котором вероятность появления метастазов гораздо ниже, но преобладают симптомы интоксикации.
От свойств бактерий зависит появление и тяжесть осложнений: при грамположительной флоре такое осложнение, как септический шок бывает только в 5% случаев, а при грамотрицательной – у 20–25% пациентов.
Путь диссеминации бактерий из первичного очага влияет на бурность симптоматики. Как правило, бактериемия менее выражена при лимфогенной диссеминации, так как токсины и сами микробы поступают в кровь не все, какая-то их часть задерживается в лимфоузлах. Гематогенной диссеминации характерна высокая температура с ознобами.
Проявления сепсиса
Клиника сепсиса полиморфна. Она зависит от формы, степени болезни, наличия, размера и количества метастатических очагов, стадии декомпенсации органов и систем.
Молниеносная форма развивается бурно и стремительно. Болезнь быстро прогрессирует, характеризуясь картиной инфекционно-токсического шока. Смерть часто наступает на 1–3 сутки с начала появления первых признаков.
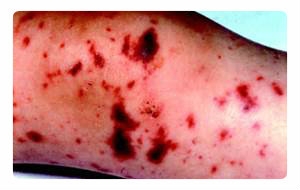 При острой форме сепсиса симптомы нарастают в течение месяца или двух. Выражены симптомы интоксикации:
При острой форме сепсиса симптомы нарастают в течение месяца или двух. Выражены симптомы интоксикации:
• высокая температура (до 39 – 400С) не спадает при процессе без метастазов, а при их наличии отмечаются значительные колебания температуры (больше одного градуса) утром и вечером;
• ознобы с проливным потом;
• тахикардия, с превышением ЧСС относительно температуры тела;
• артериальная гипертензия;
• анемия;
• высыпания на коже;
• раздражительность;
• головные боли;
• бессонница;
• аритмии сердца;
• отеки на фоне олигурии;
• диспепсические нарушения: поносы, тошнота, рвота;
• землистость кожных покровов;
• кахексия.
При обследовании часто обнаруживается увеличение селезенки (спленомегалия), печени (гепатомегалия). При метастатических абсцессах в легких начинается пневмония, в головном мозге – менингит. Бактериальный сепсис поражает сердце, печень, другие органы, нарушая их функции и приводя к декомпенсации. Развивается дыхательная, сердечная, почечная недостаточность. Гипоксия и интоксикация мозга приводит к развитию различных расстройств психики.
После этого периода клинические проявления стихают, но нередко течение становится волнообразным и сепсис переходит в подострую форму.
Хрониосепсис характеризуется длительным вялым течением со смазанной малозаметной симптоматикой. Рецидивирующий процесс отличает смена периодов обострений с ремиссиями.
Диагностика сепсиса
Сепсис подозревается при наличии двух или более критериев, характеризующих ССВО (синдром системного воспалительного ответа):
• гипертермия > 380C или гипотермия 20 в минуту;
• тахикардия с числом сердечных сокращений у взрослых > 90 ударов в минуту;
• лейкоцитопения 12,0*10 9/л или незрелые формы лейкоцитов до 10%.
Диагноз выставляется при обнаруженном и доказанном очаге +2 или более признаках ССВО + обнаружения хотя бы одной органной недостаточности.
Статистика
По данным статистики ВОЗ в мире каждую минуту от сепсиса умирают до 14 больных. Неутешительные показатели свидетельствуют от ежегодном диагностировании заболевания более чем у 18 миллионов человек, проживающих в разных станах.
Для обнаружения общего воспаления в крови и выявления возбудителя требуется ряд лабораторных исследований:
• анализы крови (биохимические и клинические);
• анализ мочи (общий);
• коагулограмма;
• бактериологический посев материала (мочи, мокроты, крови, гноя из серозных полостей и ран) для выявления возбудителя и определение его чувствительности к антибиотикам;
• кровь на стерильность (при разных видах сепсиса забор производится как венозной, так и артериальной крови);
• коагулологические тесты для выявления ДВС-синдрома (нарушения диссеминированного внутрисосудистого свертывания).
Для поиска гнойного очага назначают рентген органов грудной клетки, УЗИ и другие исследования.
Лечение сепсиса
Комплексное лечение состоит из консервативного и оперативного. Последнее заключается в радикальной ликвидации очага (некрэктомии).
Интенсивная терапия включает:
• антибиотикотерапию;
• экстракорпоральную детоксикацию и гемокоррекцию;
• инфузионную терапию;
• восстановление тканевой и органной перфузии;
• иммунокоррекцию;
• десенсебилизацию с использованием глюкокортикоидов и ингибиторов свободных радикалов.
Осложнения сепсиса
Главное и самое опасное осложнение – септический шок. Его основные признаки – это быстропрогрессирующая недостаточность кровообращения с нарушением тканевого обмена, гипертермия, олигурия, спутанность сознания, выраженная одышка, аритмичный учащенный пульс, ознобы, критическое падение артериального давления.
Сепсис может иметь и другие последствия в виде различных патологий и заболеваний. Некоторые из них: 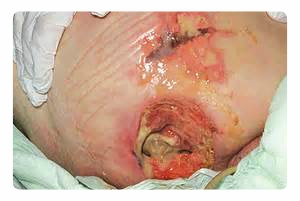
• эндокардит,
• тромбозы,
• пневмония,
• пиелит,
• пролежни,
• эмболии,
• гепаторенальный синдром,
• кровотечения.
Прогноз при сепсисе
Прогноз зависит от своевременности и адекватности лечения, вирулентности микрофлоры и резистентности организма. При относительной благоприятности всех составляющих в большинстве случаев специалисты добиваются излечения. В других случаях (в непрофильных стационарах, при не определенном вовремя диагнозе, при серьезных сопутствующих заболеваниях, преклонном возрасте пациентов) смертность превышает 50%.
Профилактика сепсиса
Рекомендации для предупреждения сепсиса:
• укрепление иммунитета;
• минимизация травматизма;
• своевременное распознавание и лечение любых очагов инфекции и гнойно-воспалительных заболеваний;
• соблюдение всех правил антисептики и асептики при различных инвазивных манипуляциях, оперативных вмешательствах, инфузионной терапии, в/м инъекциях и так далее.
Источник


