Болят суставы внутри ягодиц
Многих людей интересует, почему болит ягодица, так как она является неотъемлемой частью тела, которая находится в движении ежедневно. Боли ягодиц пользуются популярностью среди офисных рабочих, велосипедистов, спортсменов и всех людей, которые любят регулярные прогулки. Иногда, даже простые действия причиняют жгучие боли ягодичным мышцам. Поэтому следует обращаться за помощью к специалистам для подобающего лечения.
1. Межпозвоночная грыжа
Причины болей в ягодице может вызывать межпозвоночная грыжа поясницы. Когда выпячивается диск в позвоночнике, это приводит к острым или хроническим болям, отдающим в ягодицу. Зачастую, основанием является остеохондроз, который может возникнуть в любой возрастной категории. К этому заболеванию склоны молодые люди, не имеющие достаточных физических нагрузок, подобающего питания или корректную работу. Из-за таких факторов в позвоночнике образуются застойные процессы, нарушающие кровообращение.
© shutterstock
Межпозвоночная грыжа поясницы может возникать по таким причинам:
- Малоподвижный образ жизни;
- Неправильное питание;
- Подъем тяжестей;
- Перегрузка поясницы;
- Лишний вес;
- Плоскостопие;
- Нарушенная осанка.
Каждый день, поясница человека подвергается сильным нагрузкам, процент которых возрастает, если происходит поднятие тяжестей с пола. Чтобы не повреждать позвонки, нужно качать мышцы спины.
Признаки межпозвоночной грыжи
Данный недуг может проявить себя не сразу, но спинная боль является основным симптомом, на который следует обращать внимание.
Изначально, болевые ощущения проявляются не часто, лишь при повышенных физических нагрузках. Но со временем боль становится все сильнее, и даже длительный отдых не облегчает ее. В связи с этим, человек перестает вести активный образ жизни, что в свою очередь препятствует нормальному питанию поясничного позвоночника.
Недуг имеет свойство увеличиваться в размерах, и когда прикасается к корешкам спинномозговых нервов, происходит прострел – боль, заполоняющая поясницу, ягодицы и ноги.
Заболевание может повредить тазовые и другие немаловажные органы. Если боль отдает в ягодицу, нужна высококвалифицированная консультация.
Способы лечения
Для лечения межпозвоночной грыжи используют консервативную и оперативную терапию. Хирургическое вмешательство проводится довольно в редких ситуациях, так как оно не дает никаких гарантий, что недуг не проявит себя больше никогда. Плюс, после этого метода требуется длительный реабилитационный период.
Консервативная терапия проводится такими способами:
- Медикаменты, убивающие воспаление;
- Витаминный комплекс;
- Миорелаксанты;
- Средства, устраняющие боли;
- Препараты, подавляющие спазм мышц.
Лечебная физкультура является неотъемлемой частью лечения грыжи, доставляющей нестерпимые боли в пояснице, ягодицах и ногах.
2. Защемление седалищного нерва
Боль в верхней части ягодиц сопровождается возникновением защемления седалищного нерва. Возбуждение нервных тканей вызывает сжатие нерва.
© shutterstock
Среди недугов, провоцирующих защемление, выделяют:
- Грыжу межпозвоночных дисков;
- Остеохондроз;
- Спондилолистез;
- Стеноз;
- Травмы позвоночника.
Распространенной причиной также считается мышечный спазм, вызывающий острые боли в ягодицах. Плюс, опухоль или инфекционное поражение седалищного нерва.
Признаки заболевания
Специалисты утверждают, что когда болит седалищная мышца – это основной признак защемления. Болевые ощущения проявляются в пояснице, перетекают в ягодицы, бедро, голень, пятку и заканчиваются в большом пальце ноги.
Часто происходит онемение ягодицы и других сопутствующих органов. Боли могут приумножаться, иногда проявляется жжение или покалывание.
Любое грубое движение, поднятие тяжести и даже кашель способны усилить болевые симптомы в пояснице и ягодицах. Ноющие боли приводят к затруднительной ходьбе и сидению. Из-за защемления ослабевают мышцы, следовательно, человеку становится сложно просто стоять.
Способы лечения
Для постановления диагноза, доктору хватит обычного осмотра, но для полноценного утверждения пациенту назначают УЗИ, рентген и МРТ. Если специалист усомнится в чем либо, к примеру, возникнет подозрение на наличие другого недуга, он возьмет кровь и урину на анализы.
Острые боли ягодиц и поясницы не позволяют человеку полноценно двигаться. При защемлении седалищного нерва, доктор назначает постельный режим на протяжении недели. Чтобы снять воспаление, прописываются противовоспалительные медикаменты, а для снятия болезненных ощущений – обезболивающие средства. По степени тяжести недуга врач также определит, каким способом будут вводиться лекарства.
При тяжелых защемлениях, пациенту пропишут стероидный курс препаратов или обезболивающую блокаду.
Если боли ягодицы вызваны спазмами, доктор отдаст предпочтение препаратам, которые смогут улучшить кровообращение.
Важный процесс лечения защемления – физиотерапия, которая включает:
- Магнитотерапию;
- Электрофорез;
- УВЧ-терапию;
- Фонофорез;
- Парафиновую аппликацию.
Но физиотерапевтические методы применяются после снижения жестких болевых ощущений в ягодицах и пояснице.
3. Спазм грушевидной мышцы
Мышечная боль в ягодицах вызывается спазмами грушевидной мышцы. Недуг может возникать как в левой, так и в правой ягодице, перемещаясь в бедро и ногу. Такие спазмы порождаются из-за повреждения мышцы или из-за первичных заболеваний.
© shutterstock
Нервные ветви и ножные сосуды зависят от полноценной работы грушевидной мышцы. Когда происходят какие-то изменения, возникают сильные, острые боли в ягодице.
К первичным заболеваниям, пробуждающим спазм грушевидной мышцы, относятся:
- Остеохондроз;
- Межпозвоночная грыжа;
- Спондилез;
- Радикулит;
- Опухоли поясницы;
- Спазмы спинных мышц;
- Болезнь Бехтерева.
К списку причин, которые могли повредить мышцу, относится:
- Растяжение ягодичной мышцы;
- Воспалительные процессы;
- Характерная травма ягодицы;
- Инъекционные повреждения;
- Артроз.
Провоцирующие факторы дают толчок недугу, который продолжает стремительно развиваться, если не начать лечение.
Признаки заболевания
Основным признаком считается боль в ягодице, имеющая свойство усиливаться и переходить на соседние области. Среди других симптомов выделяют:
- Затекание нижних пальцев;
- Воспаление нервов;
- Мурашки по тревожащей ноге;
- Нарушенная чувствительность;
- Ослабленный рефлекторный характер;
- Различные спазмы;
- Бледность или покраснения кожи.
С мышцами ягодиц лучше не шутить, так как несвоевременная терапия может спровоцировать осложнения, которые будут стабильно проявляться в будущем.
Методы лечения
Когда болят мышцы попы, врач должен выявить основной недуг позвоночника с помощью рентгена, УЗИ или МРТ.
Для лечения спазмов грушевидной мышцы используют такие терапии:
- Мануальную;
- Ударно-волновую;
- Ультразвуковую;
- Электротерапию;
- Лазеротерапию;
- Магнитотерапию.
В некоторых ситуациях применяются миорелаксанты, новокаиновая блокада и другие медикаментозные препараты.
В комплексном лечении, специалисты делают профилактику суставам, так как все в организме взаимосвязано.
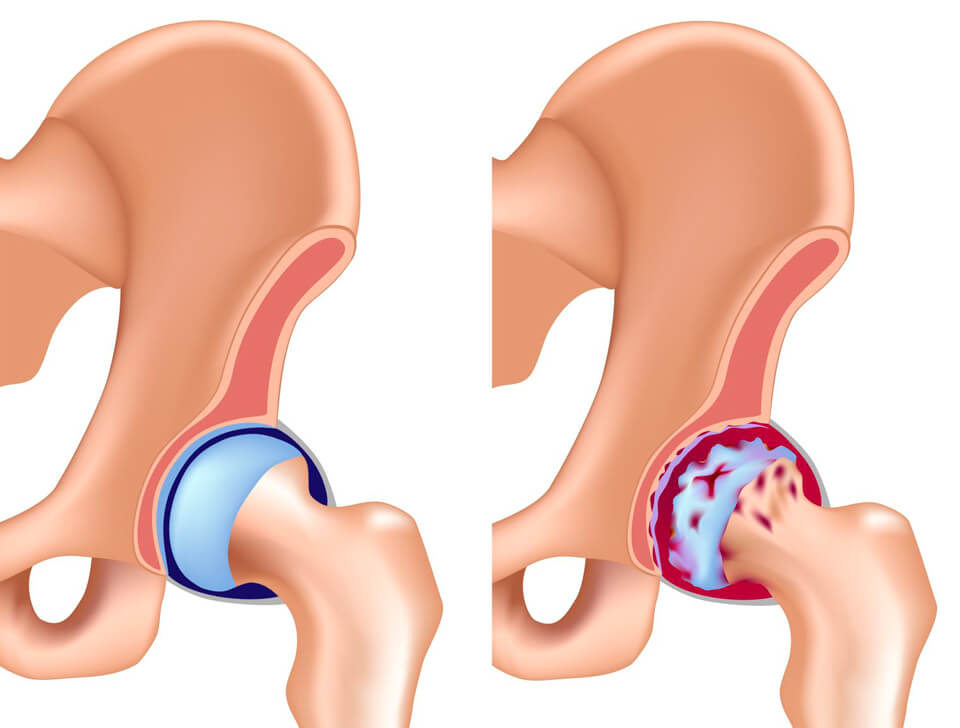
4. Артрит тазобедренного сустава
Если болят кости в ягодицах, то это артрит тазобедренного сустава – воспалительный процесс. Недуг также называют кокситом.
© shutterstock
Зачастую, данная болезнь обнаруживается у людей старше 60 лет. Но на данный момент, трудоспособный возраст и маленькие дети не являются исключениями.
Специалисты разделяют артрит на несколько форм:
- Ревматоидная;
- Реактивная;
- Псориатическая;
- Инфекционная;
- Острая;
- Хроническая.
Работники медицины также выяснили причины, провоцирующие заболевание, к ним относятся:
- Различного рода травмы;
- Псориаз;
- Болезнь Крона;
- Кишечные недуги;
- Генные мутации;
- Вирусные инфекции;
- Дисплазия;
- Генетическая наследственность;
- Избыточный вес;
- Профессиональная деятельность.
Каждая причина имеет свои факторы образования недуга. Следовательно, требует подобающего лечения.
Признаки артрита тазобедренного сустава
Гнойная форма недуга характеризуется острыми болями и интоксикацией. У человека повышается потливость, проявляется общая слабость, головные боли, снижается аппетит. Воспалительный процесс также не остается незамеченным: кожа в проблемной области приобретает красный оттенок и становится горячей. Резкие, пульсирующие боли простреливают в ягодицу и пах. В момент движений болевые ощущения становятся невыносимыми.
К основным признакам недуга относят:
- Боль в ягодицах и паху;
- Хромоту;
- Ограниченные движения;
- Моментальную утомляемость.
При любых симптомах, следует незамедлительно обращаться за консультацией в больницу, так как своевременное лечение поможет избежать осложнений.
Способы лечения
Когда болит ягодица внутри, при любых формах недуга, для лечения назначают нестероидные препараты, способные убить воспаление. Они снимают болевые ощущения, и уменьшают отеки. После первого приема препарата, пациент чувствует себя намного лучше.
Чтобы снизить боль в ягодице, применяются обезболивающие гели, мази и крема. Но такие медикаменты не способны вылечить недуг, так как тазобедренный сустав располагается далеко под мышцами, не под кожей.
Ни один метод лечения не обходится без комплексных витаминов и миорелаксантов, которые расслабляют мускулатуру.
При инфекционной форме недуга назначаются антибиотики.
Для реабилитации проводятся физиотерапевтические процедуры, которые подбираются индивидуально для каждого пациента.
5. Люмбоишиалгия
Боль в верхней части ягодицы справа или слева – люмбоишиалгия или, в сокращении, ишиалгия. Недуг является сжатием, раздражением или воспалением седалищного нерва.
© shutterstock
Специалисты выделяют целый ряд факторов, способных пробудит люмбоишиалгию:
- Остеохондроз;
- Межпозвоночная грыжа;
- Остеоартроз;
- Патологии мышц;
- Ревматические недуги;
- Инфекции;
- Сахарный диабет;
- Частые или сильные переохлаждения;
- Избыточная масса тела;
- Беременность.
Данный недуг имеет несколько форм протекания, таких как невропатическая, мышечно-скелетная, смешанная, ангиопатическая. Каждая форма доставляет определенные боли в ягодице и требует подобающего лечения.
Признаки люмбоишиалгии
Основной признак проявляется в мышце, которая болит в нижней части ягодицы и в верхней, переходя на голень, но не добирается до пальцев ног. Ноющие, жгучие боли в ягодице не позволяют вести полноценный образ жизни.
Человек начинает прихрамывать, опираясь больше на здоровую конечность. Пациент не может долго стоять, ему приходится наклоняться вперед, чтобы сменить положение, так как мучительные боли не дают покоя.
У человека и при сидении болят ягодицы. Он вынужден опираться о стул или постоянно менять положение.
А также выделяются такие признаки:
- Озноб;
- Жар;
- Побледнение кожи;
- Онемение пораженного участка.
Способы лечения
Чтобы назначить подобающее лечение, доктор проведет опрос и осмотр, возьмет анализы, назначит рентгеновское обследование, УЗИ, МРТ, КТ. Если возникает подозрение на злокачественную опухоль, врачи прибегают к сцинтиграфическому обследованию.
Для лечения недуга, специалисты выписывают:
- Антибиотики;
- Противовоспалительные мази и крема;
- Обезболивающие медикаменты;
- Комплекс витамин;
- Препараты, укрепляющие костную ткань.
В некоторых случаях проводится хирургическое вмешательство.
Любая терапия должна проводиться под особым присмотром доктора, чтобы избежать непредвиденных последствий.
После сложного периода, когда боли и спазмы в ягодице устранены, назначается лечебная гимнастика, массажи, физиопроцедуры и иглоукалывание.
6. Миалгия
Причины боли в ягодице могут скрываться в таком заболевании как миалгия – патология болезненных ощущений в мышцах.
© shutterstock
Среди источников возникновения миалгии выделяют:
- Всевозможные травмы;
- Воспалительные процессы в организме;
- Неправильный образ жизни;
- Излишние нагрузки;
- Регулярные стрессы;
- Неполноценный сон;
- Нервные срывы;
- Инфекционные или вирусные поражения;
- Наследственность;
- Ревматоидные недуги и многое другое.
Многие люди задаются вопросом, почему без причины болят мышцы ягодиц, ведь не было физических нагрузок или повреждений. Стоит знать, что боли в ягодицах никогда не возникают без причин. У некоторых людей болевые ощущения могут проявиться, к примеру, спустя год после аварии, или через несколько дней после физических нагрузок.
Признаки миалгии
К симптомам недуга относят:
- Давящую, ноющую боль ягодичной мышцы;
- Сниженную работоспособность;
- Быструю утомляемость;
- Судороги;
- Спазмы;
- Онемение;
- Депрессию;
- Резкую смену настроения;
- Бессонницу.
Такие признаки также могут проявляться на смену погоды или климата.
Данная патология развивает мышечную слабость, и если не начать качественное лечение, миалгия приведет к атрофии, следовательно, к инвалидности.
Способы лечения
Лечение миалгии требует комплексного подхода, включающего в себя:
- Глюкокортикостероиды;
- Препараты, снимающие воспалительный процесс;
- Обезболивающие медикаменты;
- Гели, мази и крема;
- Витаминный комплекс;
- Диету;
- Правильный образ жизни;
- Массажи;
- Акупунктуру;
- Лечебную гимнастику.
© shutterstock
Врачи, лечащие боли ягодиц
Когда болят ягодичные мышцы, следует обращаться к таким специалистам:
- Терапевт;
- Ревматолог;
- Онколог;
- Хирург;
- Флеболог;
- Невролог;
- Ортопед.
Каждый доктор излечивает определенные болезни. Изначально нужно посетить терапевта, который направит к другому специалисту узкого профиля.
Менее популярные причины болей в ягодице
В ягодице острая боль может проявляться и по другим, малоизвестным причинам, среди которых выделяют:
- Кокцигодинию;
- Плоскостопие;
- Синдром Пирифортиса;
- Искривление позвоночника;
- Анальный абсцесс;
- Рак тазовых костей;
- Геморрой;
- Опоясывающий лишай;
- Стеноз позвоночника и многое другое.
Подведение итогов
Каждый человек должен знать, если болят мышцы ягодиц, следует отправиться в больницу, не дожидаясь более явных и обостренных симптомов. В связи с тем, что существует много причин возникновения болевых ощущений в этой области, врачи должны выяснить провоцирующий источник и назначить подобающее лечение. Ведь своевременная терапия помогает продолжить вести привычный и полноценный образ жизни.
Источник

Когда появилась невыносимая боль в ягодице, которая отдает в колено, человек перестал чувствовать и двигать ногой как прежде, то это свидетельствует о защемлении седалищного нерва или как говорят врачи ишиаса.
Если зажат седалищный нерв который находится в области поясницы , то причем же тут нога? Дело в том, что седалищный нерв не такой короткий как кажется. Протяженность седалищного нерва идет от крестцового позвонка до самой стопы, т. е по всей длине ноги, поэтому если нерв воспален, то мучительные боли будут разливаться по всей конечности.
Защемление седалищного нерва приносит жгучие, резкие боли от которых пациент боиться даже глубоко вздохнуть, чтоб не вызвать эти ощущения.
Когда болит колено отдает в поясницу и стопу, когда нет возможности ни сесть, ни лечь, то первый вопрос который возникает это почему возникла боль?
Защемление и воспаление седалищного нерва происходит по причине поднятия тяжестей вследствие чего появляется межпозвоночная грыжа, которая сдавливает нервные окончания.
Вторая причина это инфекционные поражения. Когда человек болеет инфекционным заболеванием, то микроорганизмы выбрасывают свои токсины в кровь, которая быстро распространяется по всем клеткам организма. Вредоносные вещества поражают нерв и вызывают сильные боли. Какие заболевания способны вызвать боли в ягодице, отдающие по всей ноге? Скарлатина, туберкулез, сепсис, тяжелая форма гриппа, тиф.
Третья причина переохлаждение. Оголенная поясница, сидение на камне или холодном предмете спровоцировало воспаление. Каждый третий пациент страдает ишиасом именно по этой причине.
Медицина и фармацевтика – каталог медицинских сайтов
Четвертая причина это попадание ядов внутрь, например интоксикация алкоголем, отравлением ртутью.
Пятая причина это опухоли костей, как злокачественные, так и доброкачественные. В этом случае боли появляются потому что опухолевые образования сдавливают нервные окончания.

Прежде чем приступать к лечению, не теряя времени сразу необходимо пройти МРТ поясничного отдела позвоночника, электронейромиографию, рентгенографию. Электромиографию это наложение электродов на группы мышц, с целью выявления проводимости нервных импульсов в данной области.
После ряда обследований, невролог назначает схему лечения. Обычно она выглядит так:
![]() Прием препаратов.
Прием препаратов.
![]() Физиотерапия.
Физиотерапия.
![]() Массаж.
Массаж.
![]() Грязе- водолечение.
Грязе- водолечение.
![]() ЛФК.
ЛФК.
Прием препаратов для лечения боли в ягодице , что отдает в колено:
![]() Анальгин
Анальгин
![]() Андипал (анальгин+папаверин+дибазол+фенобарбитал);
Андипал (анальгин+папаверин+дибазол+фенобарбитал);
![]() Темпалгин (анальгин+темпидин – легкий транквилизатор);
Темпалгин (анальгин+темпидин – легкий транквилизатор);
![]() Пенталгин (анальгин+кодеин+парацетамол+фенобарбитал+кофеин);
Пенталгин (анальгин+кодеин+парацетамол+фенобарбитал+кофеин);
![]() Седальгин (анальгин+парацетамол+кофеин+фенобарбитал+кодеин);
Седальгин (анальгин+парацетамол+кофеин+фенобарбитал+кодеин);
![]() Баралгин (анальгин в сочетании со спазмолитиками, способными снимать повышенный мышечный тонус).
Баралгин (анальгин в сочетании со спазмолитиками, способными снимать повышенный мышечный тонус).
![]() Ортофен
Ортофен
![]() Мелоксикам
Мелоксикам
![]() Скипидарная мазь
Скипидарная мазь
![]() Камфорная мазь
Камфорная мазь
![]() Яд змеи
Яд змеи
Физиотерапия
УВЧ
Электрофорез
Лазеротерапия
Магнитотерапия.
ЛФК выполняют в положении лежа, движения упражнений плавные и медленные.
Согните колени и пытайтесь подтянуться к груди, выполнить 10-12 раз.
Перевернитесь на живот и попытайтесь приподнять корпус, имитируя отжимания. Выполнить 5-6 раз.
Сядьте на стул и медленно совершайте повороты вправо и влево, разрабатывая отделы позвоночника. Выполнить 5-6 повторений.
Чтоб в дальнейшем избежать мучительных болей в ягодице которые отдают в колено, пах, стопу, то важно ввести в привычку занятия спортом, соблюдать режим труда и отдыха, избегать поднятия тяжестей.
Источник
Внезапно появившиеся боли в ягодицах и бедрах могут быть вызваны инфекционным воспалением или являться следствием каких-то патологий. В любом случае боль говорит о нарушении, которое нужно устранить. Необходимо быстро установить причину и приступить к лечению.
Почему болит сзади?

Чтобы ответить на этот вопрос, нужно разобраться, как устроены ягодицы и бедра. В их работу включены несколько тканей и органов, нарушения каждого из которых может привести к болезненным ощущениям.
Первая мысль при возникновении болей – это последствия, возможно, давней, не до конца излеченной травмы. Ушибы и гематомы, как и их последствия не менее опасны, чем дегенеративно-дистрофические заболевания опорно-двигательной системы. Но также причиной боли могут быть следующие проблемы:
- гнойные воспаления;
- негативные изменения кровеносной системы;
- защемление нервов;
- мышечная боль;
- повреждения связок или сухожилий;
- травма костей.
Боль бывает разной: тянущей, острой, ноющей. Болевые ощущения в ягодичной области – симптом, подходящий к очень большому количеству заболеваний. Определение точного места локализации неприятных ощущений и их вида поможет понять, какая именно болезнь проявляется таким образом.
Когда появляется боль?
Огромное значение в диагностике имеет анамнез болезни, а конкретнее ситуации, в которых боль усиливается или исчезает вовсе. При опросе пациента врачи обращают внимание на время суток, когда болезненные ощущения достигают пика.
Появление или усиление боли в случае, когда человек принимает положение сидя, говорит о серьезных и опасных заболеваниях, без должного лечения они способны привести к инвалидности.
Боль может являться следствием ряда заболеваний:
- Вертельный бурсит – это воспаление суставной сумки тазобедренного сустава, которая покрывает вертел бедра. Суставная сумка заполнена жидкостью, она необходима для уменьшения трения при движении. Ее воспаление сопровождается нарастанием отека, снижением подвижности. Пик болевых ощущений приходится на ночное время.
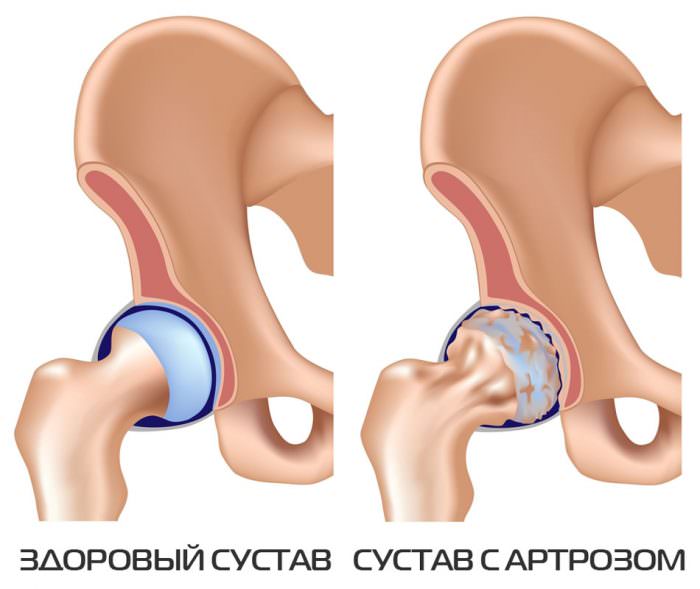
- Артроз тазобедренного сустава – это заболевание, при котором происходит разрушение соединительной ткани сустава. Развивается из-за недостаточного питания тканей, гормональных сбоев, после травм.
- Поражения корешка спинного мозга приводит к параличу или частичному параличу, но в случае небольших отклонений будет ощущаться боль, вялость мышц, потеря чувствительности конечностей. Повреждение нервов может привести к необратимым последствиям.
- Синдром малой и средней ягодичной мышцы – поражения ягодичных мышц в результате травмы, перегрузок, нарушений позвоночника. В эту же категорию попадают осложнения внутримышечных уколов. Болевые ощущения усиливаются при изменении положения.
- Радикулит – это защемление спинномозговых нервов. В основном боли в спине и шее, но в некоторых случаях она может локализоваться в правой ягодичной и бедренной области. При заболевании может нарушаться чувствительность, ощущаться слабость.
Возможна и физиологическая причина боли в мышцах бедер и ягодиц: после активной тренировки в мышечных волокнах скапливается молочная кислота, в связи с чем в следующие 2-5 дней после занятия могут наблюдаться ноющие боли.
Некоторые заболевания можно определить непосредственно по виду боли:
- Острая боль говорит об остром начале или обострении заболевания, здесь необходимо немедленное лечение. Возможными причинами могут являться артрозы, ишиас, поражение артерий. Отмечается острая боль при межпозвоночной грыже.
- Ноющая чаще всего говорит о хронических воспалениях, сила боли не такая большая, как при обострении, и пациенты не обращают на нее должного внимания, принимая за последствие физической активности.
Неинтенсивные болевые ощущения могут даже быть симптомом таких патологий:
- опухоли позвоночника;
- образования тромба в кровеносном сосуде;
- артроза.
Характерен этот симптом также для растяжений, ушибов и мелких травм.
Сопутствующие симптомы

Скорее всего, боль в ноге не является единственным симптомом, на ее фоне появляются и другие. Признаки могут быть не так сильно выражены, но обратив на них должное внимание, получится точнее определить диагноз.
Некоторые симптомы, которые могут проявляться в совокупности с болью, и заболевания, к которым они относятся:
- Слабость мышц. Мышцы могут не просто ослабеть, но и атрофироваться, постепенно уменьшаясь. Такой симптом свойственен остеохондрозу, радикулиту, может появиться у беременных и вследствие нарушения притока крови к мышцам (тромбоз, анемия). Развивается атрофия длительное время.
- Снижение чувствительности свойственно поражению нервной системы. Такое может произойти во время травмы, если сосуды, гематома или опухоль (межпозвоночная грыжа) давят на бедренный, седалищный нервы.
- Учащенное мочеиспускание вместе с тупой болью говорит о развитии пиелонефрита или поликистоза почек. При этих заболеваниях также появляются головные боли, слабость и постоянная жажда в связи с нехваткой жидкости.
Постепенно нарастающая боль может говорить об образовании злокачественной или доброкачественной опухоли. Также симптом может быть признаком рака крови.
Переломы, вывихи, растяжения можно не заметить сразу после падения или механического воздействия, а принять за обычный ушиб. Если боли не проходят длительное время, а симптоматика нарастает, необходимо диагностирование.
Диагностика
Ни один высококлассный специалист не поставит точный диагноз без обследования. Уже после постановки диагноза и определения причин заболевания может быть назначено правильное, индивидуальное лечение.
Важно! Врач сразу же, без диагностики, может назначить обезболивающие препараты.
Самым распространенным видом диагностики считается рентгенография, на ней можно выявить повреждения костей, суставов, но нарушения мягких тканей эта процедура не выявит, в этом поможет УЗИ. КТ и МРТ достаточно дорогостоящие процедуры, но они дают полную картину того, что происходит в месте локализации боли.
Также назначаются общие анализы мочи, крови, кала. В некоторых случаях могут потребоваться инвазивные методы диагностики такие, как биопсия и артроскопия.
Для справки! В основном терапия заболеваний опорно-двигательной системы крайне сложна и требует длительного периода.
Общие принципы лечения сводятся к уменьшению подвижности. Если обнаружено дегенеративно-дистрофическое изменение сустава, накладывается ортез. В случае воспаления показаны НПВС, если причина недомогания связана с инфекционным поражением, то потребуются антибактериальные препараты. Для восстановления после болезни назначают массажи, ЛФК и физио.
Источник