Болят колени у бальников
Болят колени?
А тренироваться хочется. И еще хруст напрягает. Что-то нужно делать. А вот что?
У меня колени в последнее время болят частенько. В прошлом были травмы и они дают о себе знать, а еще такая у меня генетика. Связки с детства слабые, хоть и танцую всю жизнь. Вот я и задумалась,
что такого я делаю не так, почему колени дали о себе знать так настойчиво. И стала изучать, читать, вспоминать анатомию, которую в университете учила и сдала на 4 между прочим. Делюсь теперь
с вами.
Строение сустава
Начнем с основ. Коленный сустав это механизм, причем умный и отлаженный. Он состоит из концов двух костей — большеберцовой и бедренной, которые соединяются связками и одеты в суставную
капсулу. Важно еще знать о том, что конец каждой кости (эпифиз по-научному) закрыт суставным хрящом, для гладкого скольжения друг о друга. И в капсуле находится суставная жидкость.
В ней то и вся соль. Она представляет собой густую эластичную массу, заполняющую сустав. Cодержит питательные вещества для хряща и обеспечивает плавное скольжение костей.
И если ее, по какой-то причине становится меньше, чем надо, хрящи костей начинают тереться друг о
друга. Вызывая при этом воспаление и как следствие боль. Со временем, если проблему не устранить, нарушается структура хряща, появляются выросты и впадины на нем, он грубеет и хруст в колене нам
дает об этом знать. В перспективе нас ждет нарушение подвижностии сустава.
3D видео коленного сустава.
Как правило, боли возникающие после тренировок связаны с недостатком
выработки синовиальной жидкости.
Бывают и проблемы, связанные с наличием излишнего количества синовиальной жидкости, но боли в
коленях после тренировок, как правило связаны с вышеупомянутым вариантом.
Предлагаю разобраться с тем, что делать «до» возникновения боли и что делать «после», т.е. тогда, когда колени уже болят.
Превентивные меры —
ПРОФИЛАКТИКА.
Как тренер и танцор со стажем, это все я проверила на себе. Жаль не все выполняю. Особенно то, что касается нагрузки, ведь всегда хочется еще немного позаниматься. С первым пунктом вообще не
грешу, это святое. Итак что же делать.
1.Разминка и растяжка.
Перед тренировкой обязательно разминайтесь.
И не просто 2 минутки для галочки, а хорошенечко. Вы должны разогреть мышцы, усилив тем самым
кроовообращение, подготовить связки к работе, сделав их более эластичными. Начинайте с мелкоамплитудных движений в суставах, разогревайте все тело, а не только одну область. В конце
разминки обязательно выполняйте вращения в тазобедренных суставах и в коленях. Растягивайтесь в конце каждой тренировки. Это расслабляет
мыщцы и тем самым уменьшает нагрузку на суставы.
2. Питьевой режим. Следите за тем сколько вы пьете, т.к. это напрямую влияет на выработку синовиальной жидкости. Пейте до тренировки за 1-1,5 часа, немного во время и обязательно
после. С потойм мы теряем много солей и их уровень тоже желательно восполнять. Эту роль могут
3. Нагрузка. Это одна из самых важных вещей. Если вы давно не занимались, не спешите набирать обороты.
Коленям нужно время адаптироваться под ваши новые запросы. К выполнению сложных и новых элементов готовтесь постепенно. И помните, что нагрузки должны быть регулярными.
4.
Питание. Мы, это то,что мы едим. И не сомневайтесь, что это отражается на суставах. Кушайте свежие, отварные или тушеные овощи и фрукты богатые микроэлементами и витаминами. Не забывайте про белки — творог, йогурт и жиры — рыба,мясо.
5. Отдых.
Вам и вашим коленям важен отдых. Сбалансируйте режим тренировок так, чтобы вы успевали восстановиться. Спите не меньше 8 часов в сутки, это полезно.
Если
колени уже болят — у вас проблема. И сама она, как бы не хотелось не решится.
Лечим и восстанавливаем.
Я сознательно не буду здесь рассказывать о хондропротекторах. Во-первых, я не практикующий врач, а во-вторых, те врачи, которым я доверяю, говорят, что соотношение эффективность/цена в них
хромает очень сильно. Это значит, что вы можете потратить 600 грн. на препарат и эффекта не будет никакого. Можно много спорить на эту тему, но это уже лично вам выбирать и вашему
доктору. Поэтому первым пунктом именно консультацию врача я и рекомендую.
1. Консультация
доктора. Боль — это симптом, т.е. указание на то,что с суставом что-то не
так. Если это у вас впервые, обязательно обратитесь к хорошему травматологу и следуйте его указаниям.
2. Снижение
нагрузки. Если вы уже сталкивались с такой проблемой и знаете, что
перетрудились, то на неделю или больше, при необходимости (до исчезновения болей) снизьте нагрузки. Либо уменьшайте их количество либо интенсивность. Меньше прыгайте, не делайте резкие
движения и упражнения с нагрузкой на колени.
3.
Фиксация. Используйте наколенники или эластичный бинт при физических
нагрузках. Это ограничит подвижность сустава и тем самым его травматизацию.
4. Рацион.
Об этом я писала выше. Кушайте овощи, морепродукты, рыбу, богатую полезными жирами, овощи. И самое важное желатин, холодец и тому подобные продукты. Об этом я подробно напишу в следующей
статье.
5.
Витамины. Это могут быть препараты калия, кальция, а также
богатые омега 3 жирными кислотами. Все те вещества, которых не хватает вашим коленям. Для приема витаминов желательно проконсультироваться с врачом.
6.
Мази. Можно применять мази с противовоспалительным действующим веществом — диклофенак, ибупрофен и прочие. Есть также много полезных растительных мазей.
7.Упражнения.
Наверное это один из самых важных пунктов. Если колени болят, значит надо укреплять и мышцы и
связки и к нагрузкам приучать, причем регулярно. Подробнее читайте и смотрите видео в статье 10 новых упражнений, если болят колени.
Надеюсь, вам была полезна эта информация от меня и я рада делиться с вами. Если есть вопросы,
пишите в комментариях. В следующей статье буду писать о полезных для коленей продуктах и желатине.
Подписывайтесь на страничку в фейсбуке и
следите.
Писала я, тренер Лена Мищенко.
Буду улыбаться вашим лайкам (+100) и
репостам.
Берегите себя и будьте здоровы!
Источник
Содержание:
Боль в колене – широко распространенный симптом, сигнализирующий о неблагополучии в организме – возникновении заболевания суставов или просто повышенной нагрузки на ноги.
Трудно найти человека, ни разу не испытывавшего болевых ощущений в коленях в определенном периоде жизни. Дискомфорт, щелчки либо боли разной интенсивности в коленных суставах возникают как у взрослых, так и у детей вследствие множества причин. Чем старше становится человек, тем выше вероятность возникновения различных болезней, первым признаком которых является боль в коленях. Это происходит из-за возрастных особенностей организма: замедления обменных процессов, износа хрящевой ткани суставов, присоединения других проблем с опорно-двигательным аппаратом, сосудами, нервами.
Из-за сложного анатомического строения, множества структур и испытываемых значительных нагрузках, а нередко и перегрузках, коленные суставы очень уязвимы. Повреждение любого элемента структуры, например, синовиальной сумки, ведет к нарушению двигательной функции колена и, соответственно, болевому синдрому. Связки и мениски считаются самыми уязвимыми, они травмируются в 80–85% случаев.
Анатомическое строение колена
Колено состоит из коленного сустава, дистального конца бедренной кости с двумя мыщелками и подмыщелками, большеберцовой трубчатой кости, мышц, нервов, сосудов, связочного аппарата, надколенника (коленной чашечки), суставных сумок и менисков.
Коленный сустав – один из крупных суставов организма. Сверху к нему подходит бедренная кость. Суставные поверхности ее латерального (наружного) и медиального (внутреннего) мыщелков сочленяются с надколенником и большеберцовой костью. Мениски, представляющие собой соединительнотканные хрящи, служат амортизаторами сустава. Благодаря им происходит рациональное распределение веса человека на большеберцовое плато и увеличивается стабильность сустава. Тонкая, двуглавая, полуперепончатая и другие мышцы синхронизируют капсульно-связочные структуры, обеспечивая двигательную активность коленного сустава.
Элементы колена соединены между собой множеством связок. Внутри сустава есть две крестообразные связки – задняя и передняя. Подмыщелки бедерной кости соединены с малоберцовой и большеберцовой костями коллатеральными связками. Косая подколенная связка располагается в задней части бурсы коленного сустава. Из ряда суставных полостей выделяют главную – синовиальную капсулу, не сообщающаяся с суставом. Кровоснабжение элементов колена осуществляется благородя сети кровеносных сосудов, а иннервация – нервным волокнам.
Причины возникновения боли в коленях
Насчитывается множество причин болезненности суставов коленей, которые можно условно разделить на несколько групп.
Травматические поражения элементов колена:
- Ушиб колена. В результате разрыва сосудов происходит локальное кровоизлияние в мягкие ткани сустава. Покраснение, отек, поражение нервных окончаний приводит к болезненности, затруднению движения.
- Полный либо частичный разрыв связок. Чаще диагностируется частичное нарушение целостности внутренней боковой связки, возникающее от чрезмерного выворачивания голени наружу.
Наружная связка рвется реже по сравнению с внутренней. Это происходит из-за сильного отклонения голени внутрь, при подворачивании ноги например. Разрыв крестообразных связок неминуемо сопровождается гемартрозом.
Полный разрыв обеих связок часто сочетается с повреждением суставной сумки, разрыванием внутреннего мениска. Такая травма приводит к избыточной подвижности коленного сустава, сопровождающейся сильными болями, интенсивность которых зависит от степени разрыва.
- Гемартроз коленного сустава – излитие крови в полость сустава. Бывает травматического и нетравматического характера. Травматический гемартроз наблюдается при разрывах менисков, полных или неполных разрывах связок, внутрисуставных переломах, ушибах области колена. Нетравматический вариант является одним из симптомов заболеваний, характеризующихся повышенной хрупкостью стенок сосудов или нарушением системы свертывания крови. К ним относятся гемофилия, цинга, тяжелые формы геморрагических диатезов. Скопившаяся в полости сустава кровь сдавливает ткани, нарушая кровообращение в них. Особый пигмент – гемосидерин – отрицательно влияет на связки, гиалиновый хрящ, синовиальную сумку, приводя к потере их эластичности. Результатом поражения суставной бурсы является набухание ее ворсинок и усиленная выработка суставной жидкости. Итогом повторных кровоизлияний становится дистрофия и разрушение сустава.
- Коленная менископатия – нарушение целостности менисков коленного сустава. При латеральной форме повреждается наружный мениск, при медиальной – внутренний. Это одно из самых частых, но трудно диагностируемых повреждений коленного сустава. В зоне риска заболевания находятся не только спортсмены, занимающиеся интенсивными тренировками, но и простые люди. Разрыв мениска может произойти от резкого необычного движения при повороте туловища, подворачивании ноги, сильном ударе по колену.
- Вывих коленной чашечки – патологическое смещение надколенника. Травма диагностируется не более чем в 0,7% случаях от общего числа вывихов. Чаще возникает наружный вывих, реже – внутренний, очень редко – вертикальный или торсионный. При неполном вывихе коленная чашечка определяется над латеральным (наружным) мыщелком, при полном – снаружи от латерального мыщелка.
- Закрытые или открытые переломы коленного сустава, верхнего участка костей голени либо нижнего отдела бедерной кости. Такие травмы часто сочетаются с поражением мягких тканей колена, вызывая массивные кровоизлияния, чрезмерную подвижность в области колена, его деформацию.
Воспалительные и дегенеративно-дистрофические заболевания суставных элементов колена:
- Артрит – воспалительное поражение сустава колена. Схожий механизм развития патологии наблюдается при остеоартрите, болезни Бехтерева, ревматоидном артрите, подагре (с отложением уратов в суставы).
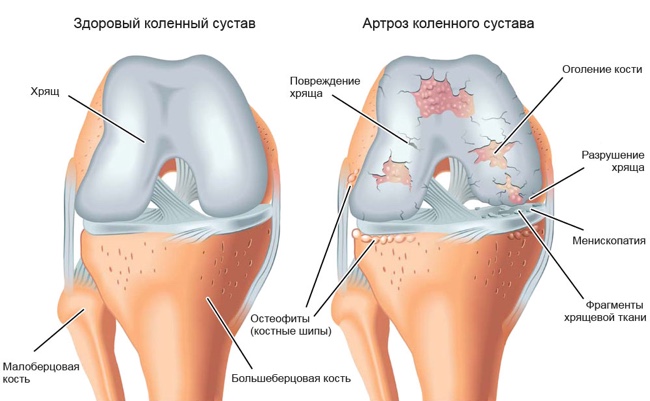
- Остеоартроз (гонартроз) с поражением коленного сустава невоспалительного характера, затрагивающее все его структуры и приводящее к серьезным дегенеративным изменениям.
- Бурсит с воспалением синовиальных бурс приводит к болезненности при сгибательно-разгибательных движениях в колене.
- Периартрит сухожилий коленного сустава – воспаление капсулы гусиной лапки, коленных сухожилий, а также мышц и связок, окружающих сустав. При этом боль возникает в основном во время спуска по лестнице, особенно с тяжелым грузом, а сосредотачивается на внутренней поверхности колена.
- Хондропатия надколенника – дегенеративно-некротические изменения хряща суставной (задней) поверхности надколенника. Степень разрушения может быть разной: от участков легкого размягчения до трещин и полного истирания.
- Хондроматоз – серьезная хроническая болезнь, обусловленная диспластическим процессом с островковым перерождением участков мембраны суставной оболочки в хрящи – хондром. Не исключено окостенение отдельных хрящевых тел.
- Киста Бейкера – формирование плотного эластичного округлого опухолевидного образования в подколенной ямке, расположенной на противоположной стороне от надколенника. Киста отчетливо видна в разогнутом состоянии колена. Вызывает дискомфорт, боль в подколенной области. При значительных размерах сдавливает сосуды и нервы, приводя к нарушению иннервации и кровообращения.
- Болезнь Гоффа – заболевание, сопровождающееся поражением и дальнейшим перерождением жировой ткани, располагающейся вокруг коленного сустава. Защемление, отек и другие повреждения жировых клеток – адипоцитов – заканчиваются их замещением плотной фиброзной тканью. В итоге буферная функция «жировой подушки» нарушается, сама жировая ткань становится не способна выполнять роль амортизатора.
- Болезнь Осгуда–Шлаттера – патология, характеризующаяся омертвением бугристой части большеберцовой кости. Диагностируется у подростков от 10 до 18 лет, занимающихся спортом. Ниже надколенника появляется болезненная шишка, при отсутствии лечения приводящая к ограничению движения ноги или полному обездвиживанию, а также гипотрофии мышц.
Заболевания, при которых возможна иррадиация боли в области колена:
- Коксартроз тазобедренного сустава – хроническое поражение тазобедренного сустава, сопровождающееся прогрессирующей дегенерацией и дистрофическими изменениями в нем. Часто боль распространяется вниз по наружной поверхности бедра до колена или ниже.
- Невропатия седалищного нерва – невоспалительное поражение нерва в результате компрессионного сдавливания либо спазмирования кровеносных сосудов. Этот нерв доходит до ступней, начинаясь в области поясницы и проходя через копчик и таз. Блокада в какой-то одной точке на его протяжении приводит к нарушению чувствительности или пульсирующей боли.
- Фибромиалгия – внесуставное поражение мягких тканей невоспалительного характера с совокупностью симптомов в виде артралгии, мышечной слабости, депрессии и т. д.
Некоторые системные заболевания, приводящие к болям в коленях:
- Остеопороз – заболевание костной системы хронически прогрессирующего течения, изменяющее минеральный состав и плотность костной ткани. «Вымывание» кальция из костей приводит к их хрупкости. Процесс сопровождается ломотой или ноющими болями в конечностях.
- Туберкулез костей. Туберкулезное поражение участка кости приводит к постоянным сильным болям.
- Остеомиелит – заболевание инфекционно-воспалительного характера, поражающее все структурные элементы костей. Результатом как специфического, например, туберкулезного, так и неспецифического, чаще коккового, остеомиелита становится гиперемия кожи, отек, локальные острые боли в костях и мышцах, фебрильная температура.
- Некоторые инфекционные болезни. При синдроме Рейтера, кроме вовлечения в процесс урогенитального тракта и слизистой глаз, поражаются суставы. Одним из проявлений болезни Лайма является артралгия.
Виды болей в коленях
В зависимости от этиологии характер и интенсивность боли могут быть разными.
- Ноющая. При артрите, остеоартрозе.
- Острая, сильная. При переломах элементов колена, разрыве связок, остром бурсите, ушибе колена, обострении менископатии, деформирующем остеоартрозе.
- Пульсирующая. При запущенном деформирующем артрозе, травме мениска.
- Сверлящая. При остеомиелите.
- Тупая. При бурсите, хроническом остеохондрите.
- Жгучая. При компрессии седалищного нерва, туберкулезном процессе в кости.
- Простреливающая. При защемлении нервного ствола.
- Боль при ходьбе. При кисте Бейкера, бурсите, артрите, гонартрозе, периартрите.
- Боль в покое. При подагре, артритах.
Диагностика патологий, вызывающих боль в коленях
Физакальное обследование:
- сбор анамнеза и жалоб;
- визуальный осмотр с пальпацией колена.
Лабораторные исследования:
- биохимический и клинический анализы крови;
- серологическое исследование крови;
- иммунологический анализ крови;
- ревматологические пробы;
- бактериологический анализ синовиальной жидкости.
Инвазивные инструментальные методы:
- артроскопия;
- пункция суставной сумки;
- пункционная биопсия кости.
Неинвазивная инструментальная диагностика:
- рентгенография коленного сустава;
- денситометрия;
- ультразвуковое исследование сустава;
- МРТ или КТ.
Лечение боли в коленях
Если боль в одном или обоих коленях нетравматической природы возникновения, то следует обратиться сначала к терапевту, который, исходя из жалоб пациента и результатов объективного осмотра, направит к узкому специалисту – ортопеду, ревматологу, флебологу или неврологу. При любой травме колена необходимо обратиться к хирургу либо травматологу-ортопеду.
Лечение в каждом случае разное, зависит от причины боли, то есть от вида травмы или заболевания. Для каждой болезни существует своя схема лечения. Но для начала пациент должен соблюдать несколько общих правил:
- значительно сократить длительность пеших прогулок и нахождения на ногах в течение дня;
- спортсменам временно (до выздоровления) отказаться от тренировок, а обычным людям от бега или прыжков;
- при усилении болей полностью отказаться от движений, наложить на колено фиксирующую повязку из эластичного бинта;
- носить бандаж или повязку для иммобилизации коленного сустава;
- при ушибе холод на место травмирующего воздействия.
Ревматоидный, псориатический артрит, системные аутоиммунные заболевания нуждаются в серьезном комплексном лечении, проводимом на протяжении многих месяцев. Базисная терапия состоит из иммуносупрессоров, нестероидных противовоспалительных и гормональных лекарств, препаратов золота и т. д.
При лечении бурсита применяют обезболивающие и противовоспалительные лекарства. Если выявлена инфекция, то курс антибиотиков. Лечебная пункция сумки проводится для удаления избыточной жидкости из синовиальной полости и/или введения одного их кортикостероидов. От хронического воспаления бурсы помогает избавиться операция – хирургическое иссечение синовиальной сумки.
При деформирующем остеоартрозе эффективны внутрисуставные инъекции глюкокортикостероидов, длительный прием НПВС и хондропротекторов. Для снятия болевого синдрома местно назначают компрессы с димексидом или бишофитом, мази и гели с противовоспалительным действием. Помогает массаж, физиопроцедуры, лечебная гимнастика. Тяжелые поражения коленного сустава требуют хирургического вмешательства – эндопротезирования сустава.
Лечение остеопороза заключается в курсовом приеме бисфосфонатов, кальцитонинов, препаратов кальция, витамина D и т. д.
Лечение разрыва мениска может быть консервативным или хирургическим. Консервативная терапия состоит из применения анальгетиков, НПВС, гиалуроновой кислоты, хондропротекторов. Но вначале производят репозицию сустава.
Виды оперативного вмешательства:
- менискэктомия;
- парциальная (неполная) менискэктомия;
- трансплантация мениска;
- артроскопия;
- артроскопическое сшивание разрыва мениска.
При любой травме колена после лечения очень важен период реабилитации, который должен проходить под контролем реабилитолога или ортопеда. Врач составит оптимальную программу восстановления функции сустава. Главными методами послеоперационной реабилитации считаются массаж и лечебная гимнастика. Также эффективны занятия на специальных тренажерах, постепенно разрабатывающие коленный сустав.
Источник